完全性大動脈錯位
完全性大動脈錯位百科
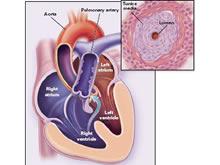
完全性大動脈錯位的涵義是兩根大動脈位置錯換,主動脈接受來自從右心室的體循環靜脈血,而肺動脈接受來自左心室的肺靜脈氧合血液,因而形成兩個隔絕的循環系統,即右心房→右心室→主動脈→全身→體靜脈→右心房為一個循環;左心房→左心室→肺動脈→肺→肺靜脈→左心房為另一個循環系統.心室位置正常而主動脈開口位於肺動脈的右側,稱為右襻型大動脈錯位(D-TGA).D-TGA為臨床常見類型,常伴有房間隔缺損、室間隔缺損、動脈導管未閉、肺動脈狹窄、房室管畸形等.
完全性大動脈錯位
完全性大動脈錯位病因
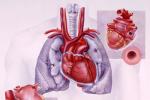
完全性大動脈錯位(TGA)是由於胚胎發育的第5~7周,縱隔扭轉不全或不呈螺旋扭轉,引起的主,肺動脈換位,因而體,肺循環成為各自獨立的循環,即體靜脈的靜脈血回流入右房,右室,經主動脈又到達全身各個組織器官,肺靜脈的動脈血回流入左房,左室,經肺動脈又到達肺臟,故患兒難以存活,如合並其他心臟畸形,存在兩循環之間的分流通道,則可交換少量混合血暫時維持生命,兩側分流量不等,周而復始,可引起肺動脈高壓,阻塞,心室的擴張,肥厚,心力衰竭而死亡.
完全性大動脈錯位
完全性大動脈錯位症状
Ⅰ型:室間隔完整但伴有房間隔缺損或卵圓孔未閉(可能有動脈導管未閉),約占50%左右.
Ⅱ型:伴心室間隔缺損(可能有卵圓孔未閉或動脈導管未閉),約占25%.
Ⅲ型:伴肺動脈狹窄及/或室間隔缺損(可能有卵圓孔未閉或動脈導管未閉),約占10%.
Ⅳ型:伴室間隔缺損及肺血管阻塞性病變或其他畸形,約占15%.
臨床表現:以呼吸困難,紫紺,進行性心臟擴大和早期出現心力衰竭為主,因病變類型不同,肺充血程度和體肺循環血液分流量多寡不同,癥狀及其出現時間也不同.
Ⅰ型嬰兒出生時或數日內即出現缺氧,紫紺,氣急,酸中毒和心力衰竭,可聽到收縮期噴射性雜音,常在出後數日內死於嚴重低氧血癥.
Ⅱ型出現癥狀較遲,在出生後數周或數月內出現氣急,紫紺和充血性心力衰竭室間隔缺損巨大者體肺循環分流量多,心臟擴大,肝臟腫大,在胸骨左下緣常有粗糙的全收縮期或噴射性收縮期雜音.
Ⅲ型並有肺動脈瓣,瓣環或瓣下狹窄者肺血流量減少,肺高壓和肺血管阻塞性病變延遲發生,出現癥狀較晚,臨床表現與法樂四聯癥相似,有紫紺,缺氧和酸中毒,但心力衰竭少見.
Ⅳ型一般在1歲以後因肺動脈高壓出現肺血管阻塞性病變,呈現呼吸困難,心力衰竭和進行性紫紺,除有收縮期雜音外,肺動脈瓣第2音常亢進.
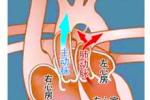
完全性大動脈錯位
完全性大動脈錯位检查
胸片檢查:出生時心臟大小正常,以後日益增大,肺血管影紋增多,心臟輪廓呈斜置蛋形,因主動脈,肺動脈影前後重疊,故上縱隔心蒂部狹小,除非伴有肺動脈狹窄,一般肺血管影紋增多,有大型室間隔缺損伴肺動脈高壓則心臟顯著擴大,肺血管影增多並可呈現肺水腫表現.
心電圖檢查:電軸電偏,右心室肥大,並有室間隔缺損或動脈導管未閉者,則左,右心室肥大和心肌損害.
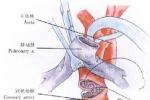
超聲心動圖檢查:主動脈根部水平橫切面顯示肺動脈位於左後方,主動脈位於右前方,起源於左心室的肺動脈分為左右兩支,主動脈則起源於右心室,肺動脈瓣比主動脈瓣開放早而關閉遲.
右心導管檢查:經股靜脈插入導管進入右心房,右心室再進入主動脈,亦可在右心房內通過卵圓孔未閉進入左心房再經左心室進入肺動脈,右心室收縮壓接近體循環壓力,主動脈內血氧飽和度低.
右心室造影:主動脈立即顯影,如有室間隔缺損,不但可顯示其大小和位置,而且左心室及肺動脈也同時顯影.
完全性大動脈錯位预防
完全性大動脈錯位若不伴室間隔缺損,預後不良,約80~90%病例死於1歲內,未經手術約45%死於1個月內,69%死於3個月內,75%死於8個月內,80%死於1歲內,近幾年我國由於嬰幼兒心臟外科的開展,小兒心內科重視對大動脈錯位的診斷和治療,已使嬰兒生後的存活率增高,為心臟外科施行根治術創造瞭條件,未經手術的常見死亡原因為心力衰竭及肺部感染,缺氧,腦出血,以及紅細胞增多而引起腦栓塞,手術後常見原因為心力衰竭,低排量綜合征,呼吸衰竭及完全性房室傳導阻滯.
完全性大動脈錯位治疗
(一)內科治療
新生兒一旦確診,立即應用前列腺素E1靜脈滴註,治療劑量為0.1μg/(kg•min).若見效果,可維持24小時或數日保持動脈導管開放,血氧飽和度升高,紫紺減輕,另外控制心力衰竭,糾正缺氧、酸中毒,為進一步治療創造條件.
(二)手術治療
手術適應證
(1)生後即有嚴重紫紺、心力衰竭、不能耐受糾治性手術時,可急診行氣囊導管撐裂房隔術.如果手術失敗,紫紺不減輕,血氧飽和度提高不滿意和心力衰竭仍不能控制,可施行部分房間隔切除術.
(2)伴室間隔缺損的大動脈錯位,內科治療不能控制充血性心力衰竭,應在生後1~2日施行肺動脈環紮術.
(3)大動脈錯位伴肺動脈狹窄,施行體肺動脈分流術.
(4)生存的病孩在6月~1歲,則可施行糾治術.
(三)姑息性手術方法
1.氣囊導管撐裂房隔術(Rashkind術)在新生兒擬診大動脈錯位時應用氣囊導管插入右心室造影,明確診斷後將導管退入右心房,經卵圓孔入左心房,經測壓或測血氧證實後,註入1.5~2.0ml造影劑張開氣囊,然後迅速將氣囊拉回右房或下腔靜脈.這樣重復操作2~3次,確保房間隔得到適當的撕裂.滿意結果應是血氧飽和度升高,酸中毒糾正,左、右心房間的壓差消失,一般緩解約在1歲左右,故主張在6月~1歲施行糾治術.常見並發癥為心臟穿破,三尖瓣和下腔靜脈撕裂傷,手術死亡率約5%.
2.部分房間隔切除術(Blalock-Hanlon手術)如Rashkind術後緩解仍不滿意,紫紺繼續加重可采用閉式手術方式,切除一部分房間隔的右緣,人為地造成較大的房間隔缺損,常可提供足夠的左、右心房混合血而減輕癥狀,常適用於幼兒.
3.體-肺動脈分流術(Shunt術)包括各種體-肺動脈的吻合術,適用於大動脈錯位合並肺動脈狹窄的病例,改善缺氧效果較好,適用於幼兒,手術簡單.但如吻合口過大而致分流入肺循環的血流量過多可引起心力衰竭.
4.肺動脈環紮術(Banding術)適用於嬰兒大動脈錯位因肺血管血流量過多引致充血性心力衰竭,而又不宜作糾治手術者.應用束帶環紮肺總動脈約50~60%,束帶長度為24mm加體重公斤數mm.要求二端壓力差為5.332kPa(40mmHg),肺動脈壓力比環紮前下降1/3,同時右心室壓力比環紮前上升1/4,束紮遠端的肺動脈壓力降至主動脈壓的1/3~1/2,左心房壓力略有降低,主動脈壓力略有上升.術後達到心內左向右分流量減少,肺血流量減少,使肺血管床承受壓力減少,為糾治手術創造條件,主要並發癥為右心室流出道或肺動脈阻塞而致右心衰竭.
(四)糾治性手術方法
1.心房內改道手術(Mustard術)應用心包或滌綸織物在右心房內建成屏障,置於上、下腔靜脈的周圍,將腔靜脈的血(即體循環的靜脈血)引向三尖瓣口而入後左側心室入肺,將肺靜脈血引向三尖瓣口而入前右側心室入主動脈,雖在解剖學上使畸形更復雜,但在血流動力學上達到生理功能的要求.並發癥有腔靜脈、肺靜脈阻塞,心律失常,慢性心力衰竭,三尖瓣關閉不全等.
2.Senning術應用房間隔組織與心房壁作成心內與心外隧道,以糾轉靜脈血流.與Mustard術的不同點為:隻需較小補片作心房內隧道,有利於保存心房的發育能力,不像Mustard術後血流在房間隔水平通過,而是經心臟外通道,不存在精確的補片設計問題,術後心房功能不受影響,腔靜脈及肺靜脈阻塞少見.並發癥為心律失常和心力衰竭.
3.Rastelli術應用帶瓣心外導管重建右心室和肺動脈的連續性,從而糾治右心室與肺動脈之間的嚴重梗阻,甚至完全中斷.並發癥有外導管瓣膜鈣化、失靈和梗阻、出血、心力衰竭等.Rastelli手術示意圖
4.大動脈的解剖學糾治術(Switch術)將主動脈移入左心室,肺動脈移入右心室,是一種理想、合理的手術.但需進行冠狀動脈移植,在技術上要求很高.並發癥為心力衰竭,冠狀動脈開口狹窄而致心肌缺血.
5.Damas-Kaye-Stanel術不需冠狀動脈移植,在肺動脈分叉處橫斷肺總動脈,近端整修為斜口,主動脈後外側從切開與近端肺總動脈作端側吻合.經右心室流出道切口將室間隔缺損修補,主動脈瓣沿瓣環用滌綸補片將右心室流出道封閉,用帶瓣外導管架於右心室和遠端肺動脈之間.並發癥有帶瓣外導管的鈣化、失靈、梗阻和心力衰竭.
完全性大動脈錯位饮食
完全性大動脈錯位患者忌辛辣刺激性食物.有人以為刺激性食物僅僅是“辣”味食物,其實這樣的理解很片面,刺激性食物包括很多,如煙、酒、咖啡、濃茶以及各種辛辣調味品,如蔥、薑、蒜、辣椒、胡椒粉、咖喱等.
完全性大動脈錯位并发症
完全性大動脈錯位常見合並ASD,VSD,右心室流出道狹窄,PDA,肺動脈瓣狹窄,主動脈縮窄,左心室發育不良,冠狀動脈起源及走行異常等畸形,未經手術的常見死亡原因為心力衰竭及肺部感染,缺氧,腦出血,以及紅細胞增多而引起腦栓塞,手術後常見原因為心力衰竭,低排量綜合征,呼吸衰竭及完全性房室傳導阻滯.
1/2 1 2 下一页 尾页