妊娠合並糖尿病
妊娠合並糖尿病百科
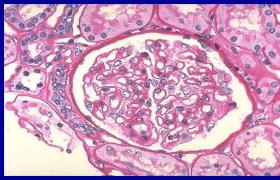
妊娠合並糖尿病(gestationaldiabetesmellitus,GDM),是指在原有糖尿病的基礎上出現合並妊娠癥,或妊娠前為隱性糖尿病、妊娠後發展為糖尿病的情況.屬高危妊娠,對母兒均有較大危害.自胰島素應用於臨床,糖尿病孕產婦及其新生兒死亡率均顯著下降.但孕產婦糖尿病的臨床過程較復雜,至今母嬰死亡率仍較高,必須引起足夠重視.

妊娠合並糖尿病
妊娠合並糖尿病病因
年齡因素(30%):
高齡妊娠是公認的妊娠糖尿病的主要危險因素年齡在40歲及以上的孕婦發生妊娠糖尿病的危險是20~30歲孕婦的8.2倍.年齡因素除影響妊娠糖尿病的發生外,年齡越大,孕婦診斷妊娠糖尿病的孕周越小,在孕24周前能診斷出妊娠糖尿病的孕婦中,30歲及以上的孕婦占63.7%,而孕24周以後診斷的僅占45.2%.
肥胖(25%):
肥胖是發生糖耐量減低和糖尿病的重要的危險因素,對於妊娠糖尿病也不例外.其他環境因素如年齡、經濟、文化水平及飲食結構等因素都與肥胖有協同作用.
種族(10%):
與種族的關系,妊娠糖尿病具有明顯的地域性和種族相關性,與歐洲白人婦女的妊娠糖尿病的患病率相比,印度次大陸亞洲、阿拉伯和黑人分別為前者的11倍、8倍、6倍和6倍.種族因素除由遺傳因素造成外,不能排除經濟文化、飲食習慣等因素在其中的作用.
糖尿病傢族史(25%):
糖尿病傢族史和不良產科病史是妊娠糖尿病的危險因素,有糖尿病傢族史者妊娠糖尿病的危險是無糖尿病傢族史者的1.55倍,一級親屬中有糖尿病傢族史者升高到2.89倍.與引起妊娠糖尿病的原因相關的知識就簡單的介紹到這裡瞭,希望對大傢有所幫助.妊娠糖尿病對母體和胎兒都會造成很大的影響,希望孕婦對自己的身體多加註意,如果患上這種病,一定要及時到正規的醫院進行治療,以免延誤瞭病情.
正常人口服葡萄糖引起血液胰島素水平的升高,空腹胰島素水平低於179pmol/L(25μU/ml),口服葡萄糖後30分鐘,上升達高峰,約為359pmol/L(50μU/ml),以後逐漸下降,在2小時後回到空腹水平,酮癥型糖尿病因循環中缺乏胰島素,口服葡萄糖後不產生反應;但輕度肥胖型糖尿病出現延遲反應,胰島素可以上升到異常高的水平,說明輕型糖尿病患者胰島細胞有緩慢但過度的反應.
妊娠期糖尿病的敏感性:在妊娠早期口服葡萄糖後,空腹及高峰時的胰島素水平類似於非妊娠期,但在妊娠晚期空腹及高峰時的胰島素水平較非妊娠期高,結合妊娠晚期餐後出現高血糖的傾向,顯然在孕晚期胰島素的敏感性下降瞭,所以婦女在妊娠期要維持正常葡萄糖內環境的穩定,就必須產生和分泌更多的胰島素,大多數婦女具有充足的胰腺β細胞儲備,而少數則成為糖尿病,而已有糖尿病的婦女,對胰島素敏感性下降,則意味著隨著妊娠的進展,外源性胰島素有時需增加2~3倍.
妊娠期胰島素敏感性改變的原因尚未明瞭,但是可能由幾種因素所造成,包括胎盤胰島素降解作用,循環中遊離皮質醇,雌激素及孕激素水平升高的影響,以及胎盤催乳素(HPL)對胰島素拮抗作用的結果.
在妊娠過程中,隨著胎兒胎盤的生長,一方面出現胰島素拮抗作用,另一方面又出現胰島素分泌亢進的現象,並在產後立即消失,所有這些說明瞭在妊娠期胰腺活動與胎盤激素(例如HPL,雌激素和孕激素)的水平升高有關,HPL又稱人絨毛膜生長激素,在免疫學和生物學上非常類似於生長激素,在正常進食的孕婦中,HPL的分泌率與胎兒胎盤生長曲線相平行,但不隨血液循環中葡萄糖的變化而轉移,HPL被證實具有促胰島素分泌與抗胰島素的雙重性能,但HPL主要發揮抗胰島素的作用.
在妊娠期,除瞭HPL的促胰島素分泌和抗胰島素作用外,胎盤雌激素和孕激素也參與葡萄糖-胰島素內環境穩定的調節,在人和動物實驗中觀察到,給予雌二醇和孕激素後產生胰島素分泌過多和胰島肥大,但兩者對葡萄糖的作用卻截然不同,給予雌二醇後胰島素對葡萄糖的反應明顯加強並引起血液中葡萄糖水平下降,但給予孕激素卻引起胰島素降血糖作用敏感性的下降,所以孕激素雖然能引起胰島素成倍增長,但卻不能引起葡萄糖水平的改變,這些材料說明雌激素和孕激素都能引起胰島素分泌,而孕激素具有胰島素的拮抗作用.

妊娠合並糖尿病
妊娠合並糖尿病症状
妊娠合並糖尿病的典型癥狀
多尿多飲肥胖性水腫昏迷流產念珠菌感染妊娠期血糖高瘙癢死產死胎
早期診斷的重要性
器官完全分化後就不再發生畸形,糖尿病妊娠的嬰兒常在胚胎發育第7周之前發生先天性畸形,因此早期診斷與早期處理非常重要.
臨床表現
患糖尿病的孕婦在妊娠期體重可以驟增,明顯肥胖,或出現三多一少(多食,多飲,多尿和體重減輕)癥狀;亦可出現外陰瘙癢,陰道及外陰念珠菌感染等;重癥時可出現酮癥酸中毒伴昏迷,甚至危及生命.

妊娠合並糖尿病
妊娠合並糖尿病检查
妊娠合並糖尿病需做的檢查項目
糖化血清蛋白婦科超聲檢查血紅蛋白血糖婦科檢查
實驗室檢查
(1)尿糖測定:對所有初診孕婦均應作尿糖測定,如果早孕期陰性者,於中,晚期需重復測定,在正常妊娠期中,尤其在妊娠4個月後,孕婦腎小管對葡萄糖的再吸收能力減低,有時血糖值在正常范圍內,但由於腎排糖閾的下降而出現糖尿癥,在產後泌乳時,還可能發生生理性的乳糖尿,所以尿糖陽性者需要進一步作空腹血糖和糖耐量測定以明確診斷.
(2)血糖測定:正常孕婦的血糖數值一般低於正常值,很少超過5.6mmol/L(100mg/dl),空腹血糖常為3.3~4.4mmol/L(60~80mg/dl).
(3)血紅蛋白A1(HbA1)測定:血糖,糖化血清蛋白和糖化HbA1,三者均可用作反映糖尿病控制程度的指標,但其意義不盡相同,血糖濃度反映采血當時的血糖水平;糖化血清蛋白反映采血前1~2周血糖的平均(總)水平;糖化HbA1和HbA1c則反映采血前8~12周內血糖的平均(總)水平,在紅細胞生存周期時,血紅蛋白緩慢糖基化產生HbA1,HbA發生變化的量是根據平均血糖水平,在非糖尿病者HbA1水平約為4%,糖尿病患者可高達20%,但患者治療控制後,血糖水平可下降,HBA1可再分為HBA1a,HbA1b,HbA1c,HbA1c占的比例最大,測定HBA1c可代替HBA1水平,正常妊娠期HBA1水平平均為6%,但在糖尿病妊娠者可上升,隨著妊娠進展,糖尿病控制較好時可下降,所以應用HbA1測定可作為血糖測定的輔助方法,Miller(1982)報道HBA1c升高,糖尿病孕婦後裔先天性畸形發生率明顯升高,也說明糖尿病控制很差.
妊娠合並糖尿病预防
1.應嚴密監測糖尿病孕婦的血壓、肝腎心功能、視網膜病變及胎兒健康情況,最好在懷孕前即已開始.
2.懷孕前有效控制糖尿病,因為胎兒最嚴重的畸形是發生在懷早期6-7周內.
3.避免酮癥的發生,主食每日應吃300-400克,分5-6次吃,少量多餐並多次胰島素註射.
4.妊娠期糖尿病應勤查血糖,及時增減胰島素用量.
5.妊娠後合並糖尿病的孕婦,及早進行治療.
6.密切監測胎兒大小及有無.
妊娠合並糖尿病治疗
妊娠合並糖尿病西醫治療方法
藥物治療:
糖尿病患者約有90%在妊娠期需用胰島素,其餘患者單用飲食控制已足夠.
1.日常胰島素治療:
使用胰島素治療一般選擇中效胰島素與短效胰島素按2:1比例混合,早餐時給予總劑量的2/3,晚餐時註射剩餘的1/3劑量(或將剩餘混合劑量分別註射,即晚餐時註射短效胰島素,睡前註射中效胰島素,以減少夜間低血糖的發生.即所謂“日三"註射療法).此外,還有部分孕婦需要午餐時加用短效胰島素,從而形成“日四"註射療法.
2.妊娠糖尿病合並酮癥酸中毒的處理:
小劑量胰島素持續靜滴,負荷劑量為0.2~0.4u/kg,維持劑量為2~10u/h.
補液:
生理鹽水:在12小時內補充4~6L.第一個1小時中補充1L;接下來的2~4小時內補入500~1000ml;按250ml/h的速度繼續補入直到補充液量達總量的80%.
葡萄糖:當血糖達到250mg/dl後開始補充5%糖鹽.鉀離子:正常或降低時按照15~20mEq/h補充,血鉀升高時等待降至正常後按20~30mEq/L濃度補充.
碳酸氫鹽:如pH<7.10,則在1L0.45生理鹽水中加入44mEq碳酸氫鹽靜脈補充.其次,持續胎兒監測.一般來說,隨著酸中毒的糾正,胎兒缺氧情況會有所好轉,在處理早產兒時務必努力.在積極治療的同時,應註意尋找如感染等誘因.
其他治療:
1.孕期檢查:早孕時,如伴有高血壓、冠狀動脈硬化、腎功能減退或有增生性視網膜病變者,則應考慮終止妊娠.如允許繼續妊娠,患者應在高危門診檢查與隨訪,孕28周前,每月檢查一次;孕28周後每2周檢查一次.每次均應作尿糖、尿酮體、尿蛋白以及血壓和體重的測定.糖尿病孕婦一般應在孕34~36周住院,病情嚴重,更應提前住院.
2產科處理
(1)產科處理:包括整個妊娠期對胎兒和母體的監護.超聲檢查對於胎兒發育情況,如體重、胎盤血管、羊水量、有無胎兒畸形等有重要意義.在孕16周胎體用超聲檢查以除外先天性畸形.孕36周起定期作非壓迫試驗(NST),以及進行B超生物物理評分、多普勒測定胎兒臍血流等.計劃分娩前48小時測定L/S比值.
(2)分娩時機與方式:
1、分娩方式:陰道分娩是在糖尿病程度較輕,用藥後獲得控制,情況穩定,胎盤功能良好,胎兒不過大,則可妊娠至足月的情況下進行,但是如果產程達12小時應結束分娩,除非確定在其後4小時內能經陰道分娩.因為產程超過16小時,孕婦的糖尿病就難於控制,有發生酮癥酸中毒的可能.分娩過程中要密切觀察胎兒情況,必要時宜采用剖宮產結束分娩,剖宮產的做法:術前禁食,停用晨間胰島素.若手術未能於晨間進行,可給予平日1/3~1/2劑量中效胰島素.術後測血糖1次/2小時,靜脈給予5%葡萄糖溶液.
2、關於終止妊娠:對於結束妊娠的方式仍有不同意見.在以下方面應終止妊娠
①母體方面:如糖尿病經治療後不能有效地被控制時,或伴有先兆子癇、羊水過多、眼底動脈硬化、腎功能減退時,應考慮終止妊娠.
②胎兒方面:妊娠合並糖尿病胎兒往往在孕36~38周時死亡,因此為瞭使胎兒在子宮內死亡的發生率減至最低限度,一般認為需要在37周左右終止妊娠.
(3)分娩方式:經陰道分娩.糖尿病患者決定引產或經陰道分娩者.
如果糖尿病病史在10年以上,病情比較嚴重,胎兒過大,有相對性頭盆不稱,胎盤功能不良,有死胎或死產史,引產失敗者應考慮剖宮產.
3.新生兒處理:
(1)吸粘液、氣管插管和加壓用氧.糖尿病孕婦新生兒娩出時應有新生兒專科醫生在場,因為這些嬰兒常常有窒息的出現.
(2)嬰兒應盡量少暴露,註意保暖,以預防體溫過低.
(3)產時有缺氧,出生時Apgar評分低的嬰兒應送重點監護室.
(4)隔2小時取毛細管血測血細胞比容和血糖.使血糖維持在2.2mmol/L(40mg/dl)以上.如果血細胞比容>0.70(70%),可經外周靜脈抽出5%~10%血液,換入等量的血漿.
(5)嬰兒出現肌張力減低、四肢躁動、青紫、窒息或驚厥時,應測定血鈣、血鎂、血糖和血細胞比容.有嚴重產傷的嬰兒,每日分3次給苯巴比妥2.5~5mg/kg,以防嚴重黃疸.膽紅素水平超過170μmol/L時需要進行光療.
(6)出生後1小時喂葡萄糖水10~30ml,以後每4小時一次,連續24小時,必要時給10%葡萄糖溶液每日60ml/kg,靜脈滴註.
(7)產後24小時開始哺乳.
妊娠合並糖尿病中醫治療方法
中藥治療:(一)辨證論治:
1.胃熱熾盛證:妊娠期間,多食易饑,形體消瘦,大便幹結,舌紅苔黃,脈滑數.清胃泄火.玉女煎加減.
2.肺燥津虧證:妊娠期間,煩渴多飲,口幹舌燥,尿頻量多,舌尖邊紅,苔薄黃,脈數.清肺潤燥.消渴方加葛根、麥冬、石斛等.
3.腎陰虛證:妊娠期間,尿頻量多,混濁如脂膏,或尿甜,口幹唇燥,舌紅苔少,脈細數.滋補腎陰.六味地黃丸加減.
4.陰陽兩虛證,妊娠期小便頻數,尿混濁如膏,甚至飲一溲一,面色藜黑,耳輪焦幹,腰膝酸軟,形寒肢冷,舌淡苔白,脈沉細無力.溫陽滋陰.金匱腎氣丸加減.
5.單方驗方:
(1)玉米須30g,煎湯代茶飲.
(2)豬胰1具,焙幹研粉,9g/次,2次/日.
妊娠合並糖尿病饮食
妊娠合並糖尿病少食或忌食事物:
精致糖類:白砂糖、綿白糖、紅糖、冰糖等.
甜食類:巧克力、甜餅幹、甜面包、果醬、蜂蜜等.
高淀粉食物:土豆、山芋等.
油脂類:花生類、瓜子、核桃仁、松子仁等.忌動物性脂肪油(奶油、豬油、黃油等).
熬煮時間過長或過細的淀粉類食物,如大米粥、糯米粥、藕粉等.
妊娠期糖尿病食譜
食譜1:
早餐:豆腐腦250克、雜糧饅頭50克、煮雞蛋一個50克.
早點:蘇打餅幹25克.
午餐:鹽水河蝦100克、木耳炒白菜190克、蝦皮冬瓜湯100克、蕎麥面條100克.
午點:黃瓜汁150克.
晚餐:青椒肉絲130克、絲瓜雞蛋湯100克、芹菜拌海米110克、二米飯(稻米和小米)100克.
晚點:牛奶220克.
其他:色拉油25克、鹽4克.
食譜2:
早餐:牛奶220克、蒸雞蛋羹50克、雜糧饅頭50克.
早點:咸切片面包.
午餐:炒莧菜150克、冬瓜肉片湯125克、萵筍炒肉片125克、二米飯100克.
午點:黃瓜150克.
晚餐:紅燒豆腐50克、清蒸魚100克、蔬菜水餃200克.
晚點:西紅柿150克.
其他:色拉油25克、鹽4克.
食譜3:
早餐:煮雞蛋50克、小米粥50克、牛奶220克.
早點:豆腐腦250克.
午餐:拌黃瓜80克、炒綠豆芽200克、二米飯100克、蒸扁魚100克、蝦皮菜秧榨菜湯150克.
午點:梨100克.
晚餐:青椒肉絲130克、芹菜炒肉130克、二米飯100克、西紅柿紫菜湯110克.
晚點:西紅柿150克.
其他:色拉油25克、鹽4克.
食譜4
早餐:煮雞蛋50克、牛奶220克、麥麩面包60克.
早點:花卷30克.
午餐:米飯100克、黑木耳燴豆腐70克、蘿卜絲湯150克、青豆蝦仁70克.
午點:橙子150克.
晚餐:鮮蘑清湯90克、二米飯100克、蒸扁魚100克、炒莧菜150克.
晚點:牛奶220克.
其他:色拉油40克、鹽4克.
食譜5
早餐:醬蛋50克、豆漿200克、麥麩面包50克.
早點:柚150克.
午餐:二米飯100克、絲瓜雞蛋湯100克、白斬雞50克、苦瓜炒肉絲125克.
午點:小花卷30克、西紅柿150克.
晚餐:二米飯100克、小白菜湯120克、涼拌海帶100克、洋蔥炒鱔絲150克.
晚點:牛奶220克.
其他:色拉油25克、鹽4克.
食譜6
早餐:煮雞蛋50克、牛奶220克、燕麥片粥50克.
早點:桃子100克.
午餐:韭菜炒肉180克、二米飯100飯、鯽魚豆腐湯180克.
午點:黃瓜150克.
晚餐:米飯100克、冬瓜湯100克、鹽水鴨50克、涼拌苦瓜150克.
晚點:牛奶220克.
其他:色拉油25克、鹽4克.
食譜7
早餐:煮雞蛋50克、豆漿200克、煮玉米棒100克.
早點:咸切片面包25克、西紅柿150克.
午餐:鹽水河蝦100克、二米飯100克、小白菜豆腐湯150克、蒜泥空心菜150克.
午點:?候桃150克.
晚餐:熗萵筍150克、紅燒清魚100克、蘿卜絲湯175克、蕎麥面條100克.
晚點:牛奶200克.
其他:色拉油25克、鹽4克.
食譜8
早餐:煮雞蛋50克、花卷50克、拌黃瓜80克.
早點:咸切片面包50克.
午餐:清蒸鱸魚100克、二米飯100克、冬瓜湯110克、菜花炒胡蘿卜150克.
午點:桃子.
晚餐:煎餅50克、炒青菜150克、芹菜炒香幹130克、燒鱔段80克、蕎麥粥50克.
晚點:牛奶220克.
其他:色拉油25克、鹽4克.
飲食原則
1、根據營養師建議的量,牢記自己一天應該攝入的食物總量,不隨意增減.
2、培養良好的飲食習慣,定時定量定餐定性,不過饑過飽.
3、合理配餐,不偏食,食物種類多樣.
4、根據食物交換表拓寬食譜,在總熱量限定的前提下,多選用血糖指數低、高膳食纖維含量的食物,以減少體內血糖濃度的波動.
5、飲食清淡,控制植物油及動物脂肪的用量,少用煎炸的烹調方式,多選用蒸、煮、燉等烹調方式.
6、盡量避免單、雙糖(葡萄糖、蔗糖、麥芽糖)的攝入,少吃甜食.
7、水果根據病情食用,在全天碳水化合物的總量范圍內使用,在兩次正餐之間作為加餐食用,如病情控制不滿意時應暫時不食用.
8、若用含淀粉高的根莖類食物如土豆、地瓜、芋頭、蓮藕等做蔬菜,則應從全天主食中減去相應量的主食.
9、盡量減少參加宴席.
妊娠合並糖尿病并发症
糖尿病酮癥酸中毒昏迷為糖尿病急性並發癥,當糖尿病患者遇有急性應激情況,例如各種感染,急性心肌梗死,腦血管意外等時,體內糖代謝紊亂加重,脂肪分解加速,尿酮體陽性,稱為糖尿病酮癥,當酮體進一步積聚,蛋白質分解,酸性代謝產物增多使血pH下降,則產生酸中毒,稱為糖尿病酮癥酸中毒.
糖尿病高滲性昏迷糖尿病未及時診斷治療以至發展至糖尿病高滲性昏迷,此外口服噻嗪類利尿劑,糖皮質激素,甲亢,嚴重灼傷,高濃度葡萄糖治療引起失水過多,血糖過高,各種嚴重嘔吐,腹瀉等疾患引起嚴重失水等也可使糖尿病發生高滲性昏迷.
糖尿病乳酸性酸中毒乳酸是葡萄糖的中間代謝產物,葡萄糖的分解代謝包括葡萄糖的有氧氧化和葡萄糖的無氧酵解,前者是葡萄糖在正常有氧條件下徹底氧化產生二氧化碳和水,它是體內糖分解產能的主要途徑,大多數組織能獲得足夠的氧氣以供有氧氧化之需而很少進行無氧糖酵解;而後者是葡萄糖在無氧條件下分解成為乳酸.
胰島素低血糖癥性昏迷:多見於糖尿病Ⅰ型中脆性型或Ⅱ型中,重型,一般由於胰島素劑量過大,特別當糖尿病孕婦處於嘔吐,腹瀉,或飲食太少,以及產後期.
2/2 首页 上一页 1 2