急性腎小球腎炎 N00.901
急性腎小球腎炎 N00.901 百科
急性腎小球腎炎(acuteglomerulonephritis),即急性感染後腎小球腎炎(acutepostinfectiousglomerulonephritis),常簡稱急性腎炎.廣義上系指一組病因及發病機理不一,但臨床上表現為急性起病,以血尿、蛋白尿、水腫、高血壓和腎小球濾過率下降為特點的腎小球疾病,故也常稱為急性腎炎綜合征(acutenephriticsyndrome).臨床上絕大多數屬急性鏈球菌感染後腎小球腎炎

急性腎小球腎炎 N00.901
急性腎小球腎炎 N00.901 病因
根據流行病學、免疫學及臨床方面的研究,證明本癥是由β溶血性鏈球菌A組感染引起的一種免疫復合物性腎小球腎炎.其根據如下:①腎炎起病前先有鏈球蓖前驅感染;②沒有鏈球菌直接侵犯腎臟的證據;③自鏈球菌感染至腎炎發病有一間歇期,此期相當於抗體形成所需時間;④患者血中可檢出對鏈球菌及其產物的抗體、免疫復合物;⑤血中補體成分下降;⑥在腎小球基膜上有IgG和補體成分的沉積.
在β溶血性鏈球菌A組中,由呼吸道感染所致腎炎的菌株以12型為主,少數為1、3、4、6、26、49型,引起腎炎的侵襲率約5%.由皮膚感染引起的腎炎則以49型為主,少數為2、55、57和60型,侵襲率可達25%.
急性腎小球腎炎 N00.901
急性腎小球腎炎 N00.901 症状
本癥在臨床上表現輕重懸殊,輕者可為“亞臨床型”即除實驗室檢查異常外,並無具體臨床表現;重者並發高血壓腦病、嚴重循環充血和急性腎功能衰竭.
1.前驅感染和間歇期:前驅病常為鏈球菌所致的上呼吸道感染,如急性化膿性扁桃體炎、咽炎、淋巴結炎、猩紅熱等,或是皮膚感染,包括膿皰病、癤腫等.由前驅感染至發開門見山有一無癥狀間歇期,呼吸道感染引起者約10天(6~14天),皮膚感染引起者為20天(14~28天).
2.典型病例的臨床表現:前驅鏈球菌感染後經1~3周無癥狀間歇期而急性起病,表現為水腫、血尿、高血壓及程度不等的腎功能受累.
水腫是最常見的癥狀,系因腎小球濾過率減低水鈉瀦留引起.一般水腫多不十分嚴重,初僅累及眼瞼及顏面,晨起重;重者波及全身,少數可伴胸、腹腔積液;輕者僅體重增加,肢體有脹滿感.急性腎炎的水腫壓之不可凹,與腎病綜合征時明顯的可凹性水腫不同.
半數病兒有肉肯血尿;鏡下血尿幾乎見於所有病例.肉眼血尿時尿色可呈洗肉水樣、煙灰色、棕紅色或鮮紅色等.血尿顏色的不同和尿的酸堿度有關;酸性尿呈煙灰或棕紅色,中性或堿性尿呈鮮紅或洗肉水樣.肉眼血尿嚴重時可伴排尿不適甚至排尿困難.通常肉眼血尿1~2周後即轉為鏡下血尿,少數持續3~4周.也可因感染、勞累而暫時反復.鏡下血尿持續1~3月,少數延續半年或更久,但絕大多數可恢復.血尿同時常伴程度不等的蛋白尿,一般為輕至中度,少數可達腎病水平.尿量減少並不少見,但真正發殿至少尿或無尿者為少數.
高血壓見於30%~80%的病例,系因水鈉瀦留血容量擴大所致,一般為輕或中度增高.大多於1~2周後隨利尿消腫而血壓降至正常,若持續不降應考慮慢性腎炎急性發作的可能.
出現上述癥狀的同時,患兒常有乏力、惡心、嘔吐、頭暈,年長兒訴腰部鈍痛,年幼兒中訴腹痛.
3.晨典型病例表現:有以下幾種類型:
(1)無癥狀的亞臨床病例,可全無水腫、高血壓、肉眼血尿,僅於鏈球菌感染流行時,或急性腎炎患兒的密切接觸者中行尿常規檢查時,發現鏡下血尿,甚可尿檢正常,僅血中補體C3降低,待6~8周後恢復.
(2)臨床表現有水腫、高血壓,甚或有嚴重循環充血及高血壓腦病,而尿中改變輕微或常規檢查正常,稱“腎外癥狀性腎炎”,此類患兒血補體C3呈急性期下降,6~8周恢復的典型規律性變化,此點有助於診斷.
(3)尿蛋白及水腫重,甚至與腎病近似,部分病兒還可有血漿蛋白下降及高脂血癥,而與腎病綜合征不易區別.
急性腎小球腎炎 N00.901
急性腎小球腎炎 N00.901 检查
一、檢查1、尿常規檢查鏡檢顯示紅細胞明顯增多,尿沉渣檢查紅細胞達10個滿視野/高倍鏡.也可見顆粒管型、紅細胞管型、腎小管上皮細胞及白細胞;尿蛋白陽性,此種尿常規改變常遷延數月.尿中還可出現纖維蛋白降解產物(FDP).
2、血液化驗常見正色素、正細胞性貧血,血紅蛋白一般在100~120g/L,主要與水鈉瀦留、血液稀釋有關,並與尿毒癥的程度相平等.白細胞計數正常或增加,血沉急性期常增快.
腎功能檢查可見急性期腎小球濾過率(GFR)下降,部分病人可有明顯的氮質血癥,血中BUN、Scr增高,也可出現高血鉀、稀釋性低鈉血癥、高氯性酸血癥,血漿蛋白降低.嚴重者若少尿、無尿或呈急性腎功能不全時,可見顯著氮質血癥,同時有代謝性酸中毒及電解質紊亂;但腎小管功能改變輕微.
3、細菌學及血清學檢查未經抗生素治療的患者,約半數咽部或皮膚膿痂分泌物培養示A族溶血性鏈球菌陽性.約70%的患者,血清抗鏈球菌溶血素“O”(ASO)的滴定度400U.
鏈球菌的菌體外抗原成分進入人體後,能刺激機體產生相應的抗體.這種抗體可作為近期鏈球菌感染的證據,常用的有抗鏈球菌溶血素“O”及“S”(ASO、ASS)、抗鏈球菌激酶、玻璃酸酶、抗DNAM酶B.其中ASO廣泛應用於臨床.於鏈球菌感染後3周滴度上升(1∶200),3~5周達高峰,以後逐漸下降,6個月內約有半數恢復正常.膿皮病後腎炎血清ASO、anti-DPNase效價低,抗玻璃酸酶(ASH)及anti-DNase的陽性率較高.
補體水平測定可見大多數患者補體C3及CH50備解素下降,C30.8mg/ml,病後6~8周多能恢復正常.如補體持續下降而不恢復正常,則應懷疑是系膜毛細血管性腎炎或其他系統性疾病(SLE等).部分病例循環免疫復合物(CIC)測試陽性及冷球蛋白血癥.血中纖維蛋白原、第Ⅷ因子和胞質素活性增高.
4、血生化檢查對存在重度水腫和大量蛋白尿的患者,應進行血漿總蛋白、白蛋白/球蛋白比率、血膽固醇、三酰甘油及脂蛋白的測定,以確定是否存在低蛋白血癥和高脂血癥.
5、檢測抗核抗體、抗雙鏈DNA抗體、抗Sm抗體、抗RNP抗體及抗組蛋白抗體以除外系統性紅斑狼瘡.
6、肝功能及乙肝病毒感染標志物檢測除外乙肝性腎炎.
1、腹部X線平片可見腎影正常或增大.
2、胸部X線照片心臟可正常或輕度增大,常伴有肺充血的現象.
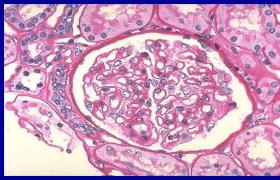
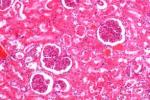
1、腎活檢(1)光鏡下腎小球增大,細胞成分增多,血管襻肥大,內皮細胞腫脹,系膜細胞及系膜基質增生,毛細血管有不同程度的阻塞.此外常伴有滲出性炎癥,可見中性粒細胞浸潤.由於增生、滲出的程度不同,輕者僅有部分系膜細胞增生;重者內皮細胞也增生,並可部分甚至全部阻塞毛細血管襻;更嚴重者形成新月體.臨床表現為急進過程者則有廣泛新月體形成.
(2)電鏡檢查:於上皮下可見本病典型的駝峰改變(即上皮下有細顆粒的電子致密物沉積).駝峰一般於病後6~8周消失.
(3)免疫熒光檢查:沿毛細血管襻及系膜區可見彌漫顆粒狀的IgG、C3、備解素及纖維蛋白相關抗原沉著,偶見IgM、IgA、C1q、C4等沉著.本病腎活檢的指征是:①少尿1周以上或進行性尿量減少伴腎功能惡化,有急進性腎炎的可能者;②起病後2~3個月病情無好轉,仍有高血壓、持續的低補體血癥者;③急性腎炎綜合征伴腎病綜合征者.
二、鑒別1、全身感染性發熱疾病各種感染引起發熱時,腎血流量及腎小球通透性可增加,也可出現一過性蛋白尿,此種改變於高熱、感染的早期發生,退熱後尿液即恢復正常,無急性腎炎綜合征的其他癥狀.
2、以急性腎炎綜合征為表現的多種原發性腎小球疾病(1)系膜毛細血管性腎炎:起病過程與本病相似,但低補體血癥持續時間較長,且此病無自愈傾向,大量蛋白尿與持續低補體血癥是本病特點.腎活檢可明確鑒別診斷.
(2)急進性腎炎:起病與急性腎炎相似,但癥狀更重,多呈進行性少尿、無尿、病情急驟發展,很快出現腎功衰竭,腎活檢可及時確診並與本病相鑒別.
(3)IgA腎病:多於急性上呼吸道感染後1~3天內出現血尿,或伴蛋白尿,血清補體正常,血IgA水平可升高,病情易反復發作.
3、慢性腎小球腎炎急性發作此類患者既往常有腎臟病和類似發作史,感染後迅速發病,無潛伏期,多伴有貧血、持續高血壓及腎功能不全.B超檢查示兩腎臟縮小.
4、全身系統性疾病系統性紅斑狼瘡腎炎、過敏性紫癜腎炎可出現急性腎炎綜合征,這兩種疾病多有明顯的皮膚病損和關節酸痛等關節炎癥狀,前者血中狼瘡細胞及抗DNA抗體陽性,後者束臂試驗陽性.隻要詳細詢問病史並進行相關檢查,即可作出正確診斷.
急性腎小球腎炎 N00.901 预防
一、預防積極預防鏈球菌感染,可使本病發病率明顯下降.應做好呼吸道隔離,防止猩紅熱、化膿性扁桃體炎傳播;保持皮膚清潔,預防膿皰病.一旦發生鏈球菌感染,應及早給予有效抗生素治療,臨床上充分的青黴素治療,即可阻止腎炎菌株的流行,對降低腎炎發病率有明顯預防作用.
二、護理
急性腎小球腎炎 N00.901 治疗
一、西醫1、治療本病是一種自限性疾病,目前尚缺乏特效療法,雖然預後較差,但非不治之癥.現有許多藥物可用於治療本病,但療效尚有爭議.休息和對癥治療對臨床痊愈至關重要.急性期主要是預防和治療水鈉瀦留,控制循環血容量,保持水和電解質平衡,以減輕癥狀,防治嚴重並發癥(心力衰竭、急性腎衰、高血壓腦病)的發生,去除加重腎臟病變的因素,促進腎臟功能的修復.
1.休息急性期必須臥床休息,待肉眼血尿消失,水腫消退,血壓恢復正常,方可逐步增加活動量,3個月內宜避免較重的體力活動.
2.飲食給予含豐富維生素的低鹽飲食,保證充足熱量.適當補充優質蛋白質(含必需氨基酸的蛋白質,如牛奶、雞蛋等)飲食,蛋白質入量應保持在1g/(kg·d).對有氮質血癥者,應限制蛋白質入量,每天約0.6g/kg即可.此類病人應限制含鉀食品.水腫、高血壓患者應無鹽或低鹽飲食,直至利尿開始,重度水腫伴尿少者,應限制入水量.
3.感染灶的治療急性腎炎的治療中,一般主張應用青黴素或大環內酯類等針對鏈球菌的抗生素,尤其是細菌培養陽性時,更應積極應用抗生素,預防病菌傳播.目前多數學者仍主張即便培養結果陰性,也應選用青黴素、羅紅黴素等藥物,一般使用2周或直到治愈.更有人主張治愈後繼續抗感染治療渡過冬季,一方面控制隱蔽的病灶,另一方面可預防其他細菌或鏈球菌非腎炎菌珠引起新的感染,避免腎炎加重而影響腎功能.
對於病癥遷延2~6個月以上,病情反復不愈,且扁桃體病灶明顯者,可以考慮進行扁桃體切除術.
4.對癥治療(1)利尿消腫:急性腎炎的主要病理生理變化為水鈉瀦留,細胞外液量增加,導致臨床上水腫、高血壓、循環負荷過重乃至心、腎功能不全等並發癥,應用利尿藥不僅達到消腫利尿作用,且有助於防治並發癥.
①輕度水腫:無明顯腎功能損害,無漿膜腔積液(胸腔積液、腹水者).常用噻嗪類利尿藥,如氫氯噻嗪25~50mg,1~2次/d.此類利尿藥作用於遠端腎小管,但當GFR為25ml/min時,常不能產生利尿效果,此時可用襻利尿藥.
②中度水腫:伴有腎功損害及少量漿膜腔積液,先用噻嗪類利尿藥,如氫氯噻嗪25~50mg,1~2次/d.但當GFR為25ml/min時,可加用襻利尿藥,如呋塞米(速尿)及依他尼酸(利尿酸),呋塞米(速尿)20~40mg/次,1~3次/d,如口服效差可肌內註射或靜脈給藥,30min起效,但作用短暫,可重復使用.此二藥在腎小球濾過功能嚴重受損、肌酐清除率5~10ml/min時,仍有利尿作用.應註意大劑量可致聽力及腎臟的嚴重損害.
③重度水腫:當每天尿量400ml,有大量胸腔積液、腹水伴腎功能損害,(甚至急性腎衰竭)及高血壓、心衰等並發癥時,立即應用大劑量強利尿藥,如呋塞米(速尿)60~120mg緩慢靜脈推註,但劑量不能400~1000mg/d,因該藥劑量過大,並不能增加利尿效果,反而使不良反應明顯增加,導致不可逆性耳聾.如利尿效果仍不理想,則應考慮血液凈化療法,如血液透析或腹膜透析,而不應冒風險用過大劑量的利尿藥.
④其他利尿脫水藥:汞利尿藥可有腎實質損害,滲透性利尿藥如甘露醇,可增加血容量,加重心腦血管意外發生,還有誘發急性腎衰竭的潛在危險;保鉀利尿藥可致血鉀升高,尿少時不宜使用.而對有高尿酸血癥者,應慎用利尿藥.
此外還可應用血管解痙藥,如多巴胺,以達利尿目的.
5.降壓藥的應用血壓不超過18.7/12kPa(140/90mmHg)者可暫時觀察.若經休息、限水鹽、利尿而血壓仍高者,應給予降壓藥.可根據高血壓程度、起病緩急,選用以下降壓藥物:
(1)肼屈嗪(肼苯達嗪):此藥能擴張阻力血管,減輕心臟後負荷.口服劑量為25mg,2次/d,肌註每次0.15mg/kg,每12~24小時1次;靜註每次0.15mg/kg,每30~90分鐘重復1次,最大劑量為每天1.7~3.6mg/kg,好轉後改為口服,靜註可立即生效,20~40min達最高峰,降壓作用維持4~12h.其主要副作用有頭痛、心率加快、胃腸刺激.
(2)鈣通道阻滯藥:如硝苯地平(硝苯吡啶),通過阻斷鈣離子進入細胞內,而幹擾血管平滑肌的興奮-收縮耦聯,降低外周血管阻力而使血壓下降,並能較好地維持心、腦、腎血流量.口服或舌下含化吸收良好,每次10mg,20min血壓下降,1~2h作用達高峰,持續4~6h,與β-受體阻滯藥合用可提高療效,並可減輕其引起的心率加快.本藥半衰期短,需多次用藥.現臨床應用廣泛且效果良好的多種長效制劑如氨氯地平、非洛地平(波依定),可酌情選用.
(3)血管緊張素轉換酶抑制藥:通過抑制血管緊張素轉換酶Ⅰ的活性,而抑制血管緊張素擴張小動脈,適用於腎素-血管緊張素-醛固酮系統介導的高血壓,也可用於合並心力衰竭的患者,常用藥物為卡托普利(巰甲丙脯酸),口服25mg,15min起效,對腎素依賴性高血壓效果更好.
(4)α1-受體阻滯藥:哌唑嗪(prazosin)具有血管擴張作用,能減輕心臟前後負荷,宜從小劑量開始,逐漸加量,副作用有直立性低血壓,口幹、眩暈和乏力等.
(5)二氮嗪(低壓唑,氯苯甲噻二嗪):為非利尿的噻嗪類衍生物,對嚴重的高血壓或發生高血壓腦病者可迅速降壓,且維持時間較長,不需連續滴註,應用較方便.成人50~100mg,快速靜註(10~15min註射完畢),1~2min起作用,2~5min作用最強,持續4~12h,為防止水鈉瀦留,每次註射前30~60min先靜註速尿0.5~1mg/kg(因與速尿合用可能出現直立性低血壓,有心絞痛、心衰患者忌用).無效可30min後重復應用.降壓效果與劑量和註射速度有關,快速靜註足量藥物,能獲得充分的降壓效果.副作用是水鈉瀦留、血糖升高.
(6)硝普鈉:用於嚴重高血壓患者.用量以1μg/(kg·min)速度持續靜脈點滴.數秒內即起作用.常以5~20mg溶於100ml葡萄糖液中靜脈點滴,先從小劑量開始,依血壓情況調節滴速.此藥的優點是作用快,療效高且毒性小,既作用於小動脈的阻力血管,又作用於靜脈的容量血管,能降低外周阻力而不引起靜脈回流增加,故尤適用於心力衰竭的患者.藥品應新鮮配制,輸液瓶以黑紙包裹避光.
6.嚴重並發癥的治療(1)急性循環充血性狀態和急性充血性心力衰竭的治療:嚴格臥床,限制鈉、水入量.使用強利尿藥,發生心衰時,可用地高辛或毒毛花苷K,危重患者可采用輪流束縛上下肢或靜脈放血(每次150~300ml),以減少靜脈血液回流,減輕心臟負擔和肺淤血.酚妥拉明(rigitin)或硝普鈉可減輕心臟前後負荷,保守治療無效時,可采用腹膜透析或血液濾過脫水治療.
(2)高血壓腦病的治療:采用上述藥物積極降壓治療,首選硝普鈉劑量為5mg加入10%葡萄糖液100ml中靜脈滴註.4滴/min開始,用藥時應監測血壓,每5~10分鐘測血壓1次,根據血壓變化情況調節劑量,最大15滴/min,為1~2μg/(kg·min),每天總劑量100μg/kg,用藥時應避光,應在4h內靜脈滴註完畢,如配制藥液4h,則應重新配制.用藥後如病人高血壓腦病緩解,神志好轉,停止抽搐,則應改用其他降壓藥維持血壓正常.因高血壓腦病可致生命危險,故應快速降壓,爭分奪秒.硝普鈉起效快,半衰期短,1~2min可顯效,停藥1~10min作用消失,無藥物依賴性.但應註意硝普鈉可產生硫氰酸鹽代謝產物,故靜脈用藥濃度應低,滴速應慢,應用時間要短(48h),並應嚴密監測血壓,因如降壓過度,可使有效循環血容量過低,而致腎血流量降低,引起腎功能損害.搶救急性腎炎並發高血壓危象,用硝普鈉療效可靠、安全,且副作用少.
伴腦水腫時,宜采用強利尿藥及脫水劑.降低顱內壓和脫水治療應選用20%甘露醇,每次5ml/kg,靜脈註射或靜脈滴註;地塞米松每次0.3~0.5mg/kg(或5~10g/次),每6~8小時1次靜脈滴註;呋塞米每次1mg/kg靜脈滴註,每6~7小時1次脫水利尿;如有驚厥要註意對癥止痙,持續抽搐者,可用鎮靜藥如地西泮(安定)每次0.3mg/kg,總量不超過10~15mg靜脈註射;或給水合氯醛保留灌腸或苯巴比妥肌註,並可輔以給氧.
(3)急性腎功能衰竭的治療:參見急性腎功能衰竭.
7.透析治療本病於以下兩種情況時可采用透析療法:①少尿性急性腎功能衰竭,特別是高血鉀時;②嚴重水鈉瀦留,引起急性左心衰竭者,透析超濾脫水為有效措施,可使病情緩解.
值得註意的是本病不宜應用糖皮質激素及非固醇類消炎藥(如吲哚美辛)、山莨菪堿類藥物治療.
8.中醫療法我國中醫理論認為,本病急性期有風寒證、風熱證、濕熱證及寒濕證;恢復期有陰虛邪戀、氣虛邪戀.可根據病史、水腫及全身癥狀加以辨證施治,急性期的治療原則,以祛邪為旨,宜宣肺利水,清熱涼血,解毒利濕;恢復期則以扶正兼祛邪為主,具體分證論治如下:
(1)急性期:
①風寒證:表現水腫自眼瞼開始迅速波及全身,以頭面部腫勢為著,皮色光亮,尿少色赤,微惡風寒或伴發熱,骨節酸痛,鼻塞咳嗽,或有氣短,舌淡苔薄白,脈浮緊.
治法主方疏風散寒,通陽利水.麻黃湯合五苓散加減.方藥運用常用藥:麻黃、杏仁、防風、桂枝、茯苓、豬苓、澤瀉、白術、車前子等.咳嗽氣短,加葶藶子、蘇子、射幹、桑白皮等;外寒證明顯、骨節酸楚疼痛,加羌活、蘇葉;血壓升高明顯,去麻黃,加鉤藤、牛膝、夏枯草;風寒兼有鬱熱,可用越婢加術湯合四苓散加減.
②風熱證:表現突然頭面眼瞼水腫,發熱,汗出,口幹或渴,咽喉腫痛,尿少而赤,舌質紅,苔薄黃,脈滑數或浮數.
治法主方疏風清熱,利水消腫.銀翹散合越婢湯加減.
方藥運用:常用藥:金銀花、連翹、牛蒡子、桔梗、白茅根、車前草、生麻黃、生石膏、澤瀉、甘草等.咽紅咽痛明顯,加板藍根、山豆根、黃芩;高熱口渴,重用生石膏加蘆根;頭痛加鉤藤、菊花;心煩加梔子;水腫較重加四苓散以利水消腫;血尿嚴重加大小薊、茜草、仙鶴草以涼血止血.
③熱毒證:表現全身水腫,尿少色赤,皮膚瘡毒或咽喉腫爛,口苦口渴,心煩,或有發熱,大便秘結,舌紅苔黃,脈滑數或浮數.本證多因皮膚瘡毒癰腫或咽喉紅腫、腐爛、化膿而發,以全身腫、小便短赤、大便秘結、口苦口渴、心煩、舌紅苔黃為特點.
治法主方為清熱解毒,利濕清腫.五味消毒飲加減.
方藥運用:常用藥:金銀花、野菊花、紫花地丁、蒲公英、白花蛇舌草、黃芩、白芭根、玉米須、土茯苓等.水腫明顯加浮萍、豬苓、車前草清熱利濕;血尿重者加小薊飲子以涼血止血;瘡毒糜爛加苦參、黃連、蒼術;皮膚濕疹加苦參、白蘚皮、地膚子;大便秘結加生大黃;口苦心煩加龍膽草、梔子;咽喉腫爛加山豆根、馬勃.
④濕熱證:本證常見於病程中期、晚期,水腫減輕或消退之後,也可見於水腫持續階段.以血尿、頭身困重、脘悶納呆、口苦口粘、大便不爽、舌紅苔黃膩為特點.
治法主方為清熱利濕,涼血止血.黃芩滑石湯合小薊飲子加減.
方藥運用:常用藥:黃芩、滑石、豬苓、白蔻仁、小薊、炒蒲黃、淡竹葉、當歸、梔子.小便赤澀加白花蛇舌草、石葦、金錢草;頭痛眩暈加鉤藤、菊花;皮膚瘡毒去白蔻仁,加蒲公英、紫花地丁;口苦口粘,加茵陳、龍膽草.
⑤寒濕證:表現全身水腫,以肢體及腰以下腫為著,伴身重困倦,脘悶納呆,小便短少混濁,舌淡苔白膩,脈沉緩.本證多見於體質虛弱或久居水濕環境者,以腰以下腫甚,身困納呆等濕困脾土癥狀為特點.
治法主方為通陽利水,滲濕消腫.五苓散合五皮飲加減.
方藥運用:常用藥:白術、桂枝、茯苓皮、豬苓、浮瀉、桑白皮、大腹皮、陳皮、生薑皮等.上半身腫甚而咳喘者,加麻黃、杏仁、蘇子宣肺平喘;脘悶腹脹,去桑白皮,加厚樸、川椒、防己;身寒肢冷,脈沉遲加附子、幹薑.
(2)恢復期:(癥狀消失,僅尿檢異常)此期為正氣漸虛,餘邪留戀階段,尤恢復早期常以濕熱留戀為主.多數人主張以驅邪為主,芳香化熱、清熱利尿是主要治則.陰虛邪戀,滋陰補腎,兼清餘熱.知柏地黃湯合二至丸加減;氣虛邪戀,健脾化濕;參苓白術散加減.
2、預後AGN現認為有自限性,20世紀初急性腎炎死於急性期合並癥者為5%~10%,如心力衰竭、高血壓腦病及高血鉀或繼發感染.而近年來,死亡率明顯下降,因治療的進展及血液凈化的使用,使大部分並發癥可有效控制,現少尿腎衰竭約占1%,且多見於老年人.而如果AGN急性期尿少、高血壓和氮質血癥不能有效控制者,仍可出現不可逆性腎功能損害.但有大量蛋白尿致NS病人,持續血中纖維蛋白復合物增高及尿FDP增高及腎臟病理改變呈腎小球內上皮細胞增生明顯的患者,如能給予恰當、及時治療及透析治療時,則幾乎全部病人均能自愈存活.本病輕型少兒病人多預後良好,成年人預後較差,但總體預後較好,老年人預後不好,常合並腎病綜合征、高血壓及腎功能損害.病理方面廣泛大量新月體形成,熒光呈花環狀者預後差,鏡下有不典型駝峰改變的病人預後差.
急性腎小球腎炎 N00.901 饮食
(1)忌咖啡、可可等興奮性飲料.
(2)忌辛辣刺激性食物.
(3)忌黴變、油煎、肥膩食物.
(4)忌煙、酒.
急性腎小球腎炎 N00.901 并发症
一、並發病癥1、嚴重的循環充血和心力衰竭由於水鈉瀦留,臨床上可出現水負荷過度征象,如重度水腫、循環充血、心力衰竭、直至肺水腫.主要表現為呼吸短促,不能平臥,胸悶及咳嗽,肺底濕囉音,心界擴大,肝大,心率加快,奔馬律等.早期出現的循環充血征象,一般於1~2周內隨利尿作用得到相應的緩解.
2、高血壓腦病國內報道發生率5%~10%,一般血壓超過18.7/12kPa,同時伴有視力障礙、驚厥、昏迷三項癥狀之一者即可診斷.常表現為劇烈頭昏、嘔吐、嗜睡、神志不清、黑朦,嚴重者有陣發性驚厥及昏迷.眼底檢查常見視網膜小動脈痙攣、出血、滲出和視盤水腫.
3、急性腎功能衰竭發生率為1%~2%,表現為少尿或無尿,血尿素氮增高,不同程度的高鉀血癥及代謝性酸中毒等尿毒癥改變.
1/2 1 2 下一页 尾页