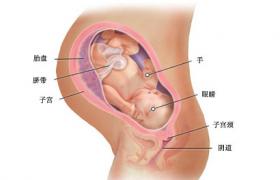
Rh血型不合
Rh血型不合百科
Rh血型抗原是受第1對染色體上3對緊密連鎖的等位基因決定的,共有6種抗原,即C與c;D與d;E與e.其中D抗原最早被發現且抗原性最強,故凡具D抗原時稱為Rh陽性.迄今尚未定出抗d,故難以證實d抗原的存在,現僅以d表示D的缺乏.DD和dD均是Rh陽性,dd則表示Rh陰性,Rh陰性的頻率在種族中有差別:在白種人群中約占15%,美國黑人中占5%.我國漢族人群中則低於0.5%,而我國有些少數民族如烏孜別克族、塔塔爾族等,Rh陰性占人群比例5%以上,Rh血型系統有6種抗原,即C、c,D、d、E,e,其中d抗原目前尚無抗血清,故能測出的隻有5種,6種抗原中以D抗原最強,致病率也最高,占Rh因子中的80%以上,故臨床上常以抗D血清來定Rh血型.

Rh血型不合
Rh血型不合病因
發病原因
Rh血型不合同時伴有ABO血型不合(30%):
由於進入母體的胎兒紅細胞受到ABO抗體的作用後,很快被中和而來不及產生Rh抗體,故不易發生Rh溶血病,即使發病病情也較輕,Douohoe等(1964)發現,母兒AO不合(母O,子A)的中和力比母兒BO(母O,子B)強,前者能保護90%的婦女不致敏,後者隻能保護55%的婦女不致敏.
紅細胞的抗原量(30%):
這決定於進入母體的胎兒紅細胞量及Rh陽性紅細胞抗原簇量,Rh陽性雜合子紅細胞比Rh陽性純合子紅細胞的抗原簇少一半,但這點對Rh溶血病的發病並不重要,因為患Rh溶血病的新生兒都是Rh陽性雜合子(因其母是Rh陰性純合子),同為Rh陽性雜合子,但抗原簇量不同,例如CDe/cde紅細胞與CDE/cde紅細胞,前者比後者的抗原簇多1/3,故CDe/cde新生兒易於發病,其病情也比CDE/cde者為重,由於存在著各種影響Rh溶血病發病的因素,故Rh陰性婦女,雖然孕育著Rh陽性胎兒,其發生溶血者亦僅占1/10左右.
發病機制
1.血型不合帶有Rh(+)抗原的紅細胞通過胎盤進入Rh(-)母親的血液,產生相應的血型抗體,此抗體又經胎盤進入胎兒循環,作用於紅細胞而導致溶血,有核紅細胞因而過度增生,顯露於胎兒血中,因而名曰胎兒成紅細胞增多癥(erythroblastosisfetalis).
經胎盤失血(transplacentalbloodloss)即胎兒血液入母體,並不少見,經酸洗脫法可檢出HbF,由此可證明確實有胎盤失血,唯血中含胎兒血量隻0.1~0.2ml,尚不足以使母體致敏,但反復多次小量經胎盤失血仍可以致敏,已知引起Rh系統免疫致敏僅需累計量1ml,許多產科因素增加經胎盤失血的機會,例如妊娠期高血壓疾病,剖宮產,臀產,前置胎盤,胎盤早期剝離,外倒轉術或羊膜穿刺,流產,尤其人工流產亦會發生較大的經胎盤失血.
Rh血型不合時,胎兒紅細胞經胎盤失血進入母體循環中,被母體脾臟的巨噬細胞所吞噬,需要經相當時間才能釋放出足夠量的Rh抗原,該抗原抵達脾臟淋巴細胞的相應抗原受體而產生Rh抗體,這種初發免疫反應發展緩慢,常歷時2個月以上甚至長達6個月,且所產生的抗體常較弱並系IgM,不通過胎盤,由於胎兒紅細胞進入母體較多發生在妊娠末期或臨產時,故第1胎胎兒分娩時僅處於原發免疫反應的潛伏階段,即使經胎盤失血發生得較早,但因前述原因,一般第1胎的發病率很低,當發生原發免疫反應後再次懷孕,即使經胎盤失血的血量很少亦能很快地發生次發免疫,IgG抗體迅速上升,通過胎盤與胎兒的紅細胞結合導致溶血.
2.Rh血型不合引起的同種免疫性溶血的機制如下(以抗D為例):
(1)母為Rh陰性.
(2)胎兒為Rh陽性.
(3)胎兒紅細胞經胎盤入母體循環.
(4)母體被胎兒紅細胞的D抗原致敏,使母體產生IgM抗體.
(5)再次妊娠又有少量細胞進入母體.
(6)迅速產生大量的IgG抗體.
(7)母體產生抗D,IgG抗體進入胎兒循環.
(8)母體的抗D抗體使胎兒的紅細胞被致敏.
(9)致敏的胎兒紅細胞被破壞.
有少數(約1%)的Rh溶血病發生在第1胎,這是由於部分孕婦曾接受過Rh血型不合的輸血,或另有少數Rh陰性孕婦當她尚為胎兒時,由於她的母親是Rh陽性,因此存在血型不合,若此時(孕婦)母親的血有少量經胎盤進入胎兒體內而使之發生瞭初發免疫反應,這樣當孕婦在第1次妊娠她的胎兒是陽性時,隻要有少量胎兒血進入孕婦體內即可發生次發免疫反應,產生足夠量的IgG抗體引起發病,這就是所謂的“外祖母學說".
Rh血型不合溶血病主要發生在母為Rh陰性,胎兒Rh陽性即抗D抗原陽性時,是由抗E(母為ee),抗C(母為cc)或抗e,c等引起,其中以抗E較多見,因為在我國漢族人群中RhCCee或CcDee幾乎占半數,且RhE抗原性僅次於RhD,我國上海市18年中診斷Rh溶血病122例,其中47例(38.5%)母為Rh陽性,而由抗E引起溶血病者42例.
Rh血型不合
Rh血型不合症状
Rh血型不合的癥狀:
抽搐發紺腹水核黃疸呼吸困難精神萎靡脾大貧血嗜睡死胎
不同Rh抗原引起的新生兒溶血病的臨床表現及嚴重程度大致相仿,最嚴重的是死胎和水腫胎兒,主要癥狀是黃疸,幾乎發生在每個患兒,貧血可發生在出生後1~2天內,但大部分在出生後5天才逐漸蒼白,其他癥狀有精神萎靡,表現為嗜睡,少吃,少哭,有的因貧血而發生心力衰竭,表現為氣促,呻吟及發紺,黃疸嚴重的嬰兒可能發生膽紅素腦病(核黃疸),而出現抽搐,凝視或震顫,最後死亡.
本病的臨床癥狀是由溶血引起,癥狀的輕重程度和母親抗體的量,胎兒紅細胞被致敏程度和胎兒代償能力等因素有關.
1.胎兒水腫:多見於病情重者,患兒全身水腫,蒼白,皮膚瘀斑,胸腔積液,腹水,心音低,心率快,呼吸困難,肝脾大,活產的水腫兒中多數為早產,如不及時治療常於生後不久即死亡,不少胎兒水腫者為死胎,水腫的發生與低血漿蛋白有關,因髓外造血與缺氧影響肝功能,部分患兒尚發生心力衰竭亦加劇水腫,這類患兒胎盤水腫重量與新生兒體重之比可達1∶(3~4)(正常為1∶7).
2.黃疸:胎兒由溶血而產生的膽紅素都由母肝代為處理,故新生兒臍血一般無黃疸,重者可以有0.3mg膽紅素,出生後處理膽紅素責任全在於胎兒自己,再加之肝功能也還不夠健全,出生後4~5h即見黃疸,並迅速加深,於出生後3,4天達到峰值,超過340μmol/L(20mg/dl)者不少見,出現早,上升快,是Rh溶血癥患兒黃疸的特點,膽紅素以未結合膽紅素為主,但有少許患兒在病程恢復期結合膽紅素明顯升高,出現膽汁淤積綜合征,是因為肝內有廣泛髓外造血灶,巨細胞形成,膽管增殖,淤積膽汁肝區纖維化,膽小管中心壞死等,還有部分嚴重貧血的胎兒水腫,髓外造血造成毛細管阻塞,亦可有阻塞性黃疸.
黃疸開始時出現在臉部(血清膽紅素為68~102μmol/L),如膽紅素值上升則四肢和軀幹也出現黃疸,最後波及手心及足底,膽紅素>256.5~307.8μmol/L(15~18mg/dl)時,面部軀幹均呈橙黃但手足心仍為淡黃,但如膽紅素>324μmol/L(20mg/dl)手足底也轉為橙黃,10天新生兒高膽紅素在231μmol/L時肝功能均無損害,血糖降低43.5%應註意肝功能.
Rh與ABO溶血癥比較,Rh有較多病例在24h內出現黃疸,而ABO多在出生後2,3天,重慶報告全部Rh溶血病的黃疸在24h內出現,12h內出現15例.
3.貧血:程度不一,輕度溶血者臍帶的血紅蛋白>140g/L;中度溶血者臍帶血<140g/L,重者則可低於80g/L,且常伴有胎兒水腫,出生後溶血繼續進行,貧血較剛出生時明顯,部分Rh溶血病患兒在出生後2~6周發生明顯貧血(Hb<80g/L),稱為晚期貧血,這是由於部分患兒早期癥狀並不嚴重,勿需換血治療,但Rh血型抗體卻在體內持久(超過1~2個月)存在,繼續溶血而導致晚期貧血,即使早期癥狀較重而作瞭交換輸血的患兒中仍有部分小兒發生晚期貧血,因為交換輸血隻能換出部分血型抗體,此外換入的成人紅細胞氧離曲線較新生兒的右移,較易釋氧,能減輕組織缺氧,但紅細胞生成卻減少.
Rh血型不合
Rh血型不合检查
Rh血型不合檢查項目:
一氧化碳羊水膽紅素抗人球蛋白試驗血紅蛋白有核紅細胞間接抗人球蛋白試驗羊水檢查
1.血抗體測定:Rh陰性的孕婦應檢查其丈夫的Rh血型,若不合,測產婦抗體,第1次測定一般在妊娠第16周進行,這可作為抗體的基礎水平,然後於28~30周再次測定,以後隔2~4周重復1次,抗體效價上升者提示小兒很可能受累,當抗體滴度達1∶16時宜作羊水檢查,血漿內抗體多是IgG抗體,有人測定證實,有IgG1及IgG3抗體的比隻有IgG1重,胎兒水腫出現在20周,而隻有IgG1的出現在27周,隻有IgG1抗體的4/5得病,而同時有IgG1及IgG3的都發病,IgG2及IgG4不能免疫,還有測血中紅細胞吞噬作用證明50%陽性則為重癥,20%陽性則為輕癥.
2.聚合酶反應(PCR):檢測胎兒RhD型,1991~1996年文獻中PCR檢測結果被胎兒或新生兒血清學所證實者共500例,其敏感性和特異性分別為98.7%和100%,陽性,陰性預測值分別為100%和96.9%,與臍帶穿刺和血清學比較,羊膜穿刺PCR技術鑒定胎兒RhD可降低4倍圍生病死率,2001年經驗又證實PCR不僅能探測RhD有無,而且對通過父母周邊血,羊水和臍帶血全面檢查可鑒定出8/14雜合子父親傳D基因給嬰兒而26/26純合子父親傳D基因給嬰兒而26/26純合子父親傳D基因給嬰兒,此法能對抗D型患兒做全面鑒定以便對妊娠作出正確的處理.
3.羊水檢查:正常的羊水透明無色,重癥溶血病羊水呈黃色,胎兒溶血程度愈重羊水膽紅素就愈高,羊水也愈黃,故羊水檢查結果對進一步處理方法的決定有參考價值,450nm處的光密度與羊水中膽紅素含量有關,該處光密度增加可出現膽紅素膨出部(bilirubinbulge),此膨出部的高度與胎兒疾病的嚴重程度有一定關系,但羊水在450~460nm處光密度膨出部的光密度讀數在妊娠不同階段並不是一致的,故同一450nm處光密度膨出部的讀數在妊娠不同階段有不同意義,凡膨出部值在Ⅰ區者提示胎兒未發病或病情為輕度,在Ⅱ區病情屬中等度,在Ⅲ區則表明病情嚴重,用分光度計測450nm,儀器設備要求較高,亦用測定膽紅素法,羊水膽紅素<8.55μmol/L者,估計胎兒紅細胞破壞不嚴重,可視為孕婦健康,考慮等待自然分娩,大於此值,如L/S值≥2.0應考慮終止妊娠,如>17.1μmol/L者L/S≥2.0即應終止妊娠.
紅細胞及血紅蛋白下降,網織紅細胞增高(出生後第1天網織紅細胞可超過0.06),有核紅細胞增高(出生後1~2天周圍血可以找到超過核紅細胞2~10個/100個白細胞)等僅提示患兒可能存在溶血,不能憑此而確診,出生後診斷的主要依據是血清特異性免疫抗體的檢查.
(1)檢查母,嬰的Rh血型是否不合.
(2)檢查嬰兒紅細胞是否被致敏,抗人球蛋白試驗直接法陽性說明嬰兒紅細胞被血型抗體致敏,並可作釋放試驗以瞭解是哪種Rh血型抗體.
(3)檢查嬰兒血清中有無血型抗體存在及其類型,將嬰兒血清與各標準細胞(CCDee,ccDEE,ccDee,Ccdee,ecdEe,ccdee)做抗人球蛋白間接試驗.
(4)檢查母體血清中有無血型抗體存在,做間接抗人球蛋白試驗可以證實,由於Rh血型抗體隻能由人類紅細胞引起,故存在母體內存在Rh血型抗體對新生兒Rh溶血病的診斷有一定參考意義,但要確診,上述第(2)點檢查應陽性,隻有嬰兒紅細胞被致敏才發病.
4.B超檢查:重度胎兒水腫並發腹水時B超可檢出胎兒腹部有液性暗區,其中間可見飄動腸曲,肝等臟器;胎兒水腫時則胎兒周身皮膚包括頭皮厚度增加,呈雙線回聲.
5.用正常血液對患者紅細胞作血單核細胞分層試驗其陽性的敏感性是91%,而陽性的準確率是100%,而對照羊水450在0至Ⅱ氏層的準確率為60%,用單核細胞分層還省瞭做B超或羊水穿刺,可做初篩試驗.
6.呼氣末一氧化碳:是監測內源性CO產生的很好的指標,從衰老的紅細胞和血紅蛋白產生的血紅素,經血紅素氧化酶將血紅素轉化成膽綠素過程中釋放C0,每代謝一個克分子的亞鐵血紅素就會產生等克分子數的CO,在臨床上對嚴重高膽紅素血癥的新生兒,監測內源性CO的生成可以更直觀地預測血清膽紅素的生成.
Rh血型不合预防
除D抗原可致新生兒溶血病外,其他Rh抗原也可使母親致敏,同樣可引起新生兒溶血病,隻是其抗原強度較弱,發病較少而已.Rh抗原性的強弱次序是D>E>C>c>e>d.我國人Rh血型以CCDee為多,因此由抗E、抗c所致的新生兒溶血病就相對較多.然而,由於D抗原的抗原性強,容易產生抗D抗體,故絕大多數仍以抗D抗體引起者占首位,但與其他民族比較,E、c的作用在我國漢族婦女則比較重要.一般所謂Rh陽性血型,是指具有D抗原者,因此由抗E或抗c所致的新生兒溶血病,其母親可能為Rh陽性,故而Rh溶血病不一定都發生於Rh陰性的母親.
Rh血型不合治疗
溶血病的發病,需要母體先後兩次接觸抗原,才能產生足夠量的抗體使胎兒受累發病.首先瞭解孕婦是怎樣致敏的,當母親是Rh陰性時,胎兒的Rh陽性紅細胞主要是在分娩過程中,由於胎盤的損傷孕期胎兒紅細胞通過胎盤滲漏進入母體,不過機會少,數量小,進入母體的Rh陽性紅細胞逐漸聚集在脾臟中,被該處的吞噬細胞所吞噬,但需要相當長時間才能釋放足夠的Rh抗原,刺激免疫活性細胞產生抗體.開始產生的抗體是IgM,不能通過胎盤,但不久即產生IgG抗體,可以通過胎盤至胎兒.第1次產生抗體的速度慢,數量少,且經過一段時間後即停止增長.但在產生抗體的同時出現免疫記憶細胞,且永久存在,整個過程至少需要8~9周或6個月,此時該婦女已致敏.一旦致敏,就不能再恢復到未致敏狀態,至該婦女第2次再懷孕Rh陽性胎兒時,抗原再次進入母體後則引起強烈反應,此時產生抗體速度快,數量多,這種情況多發生在第2次懷孕分娩過程中,即母親需二次接觸抗原才會使新生兒發生溶血病.
因此,預防Rh陰性婦女發生致敏,必須在第1次分娩Rh陽性新生兒後立即進行.故在第1次接觸Rh陽性時即應註射抗D球蛋白.於第1次分娩Rh陽性新生兒後72h內肌內註射抗Rh(D)IgG300μg,輸血時抗Rh(D)IgG劑量可按20μg/ml血計算.產前預防劑量一般主張300μg,若為流產,孕齡不滿12周註射50μg,>12周註100μg,28周200μg,然後按照每毫升胎兒血液完全被中和需註射抗D抗體10~25μg計算,以求合適的劑量.對未致敏的Rh陰性婦女,在孕28周時可加註Rhogam300μg,分娩Rh陽性新生兒後72h再加註300μg.對有ABO溶血病史的孕婦,用活血化瘀中藥可取得一些預防效果.
Rh血型不合饮食
可以多食富含維生素的食物:維生素C的食物來源主要為新鮮的蔬菜和水果、柑橘、檸檬、石榴、山楂和鮮棗均含有豐富的維生素C.一般膳食中仍以蔬菜為主要來源,如柿子椒、菠菜、韭菜、番茄、油菜、菜花等都是維生素C的良好來源.此外,野生的莧菜、沙棘、獼猴桃和酸棗含維生素C尤其豐富.服用維生素C時忌食動物肝臟,否則維生素C會迅速氧化失去生物功能.維生素E廣泛分佈於動植物組織中,例如谷類、綠葉菜、牲畜肉、禽蛋、魚類和奶類.另外,萵巨葉及柑橘皮中也含有豐富的維生素E.維生素E含量最豐富的食物是麥胚油、棉子油、玉米油和芝麻油等植物油.維生素E是脂溶性維生素,可以在體內蓄積.若每日攝入300毫克以上時,會引起胃腸道不適、惡心、嘔吐、腹瀉等不良反應.
Rh血型不合并发症
核黃疸是本病的主要並發癥,早在1904年,Schmorl對1例因重癥黃疸而死亡的新生兒進行屍解就發現其腦基底核被黃染,並首次命名為核黃疸(kernicterus),此種黃染物質經分析確定為未結合膽紅素,它能導致神經細胞的中毒性病變,故又稱膽紅素腦病(bilirubinencephalopathy).
膽紅素腦病最明顯處是腦基底核,呈鮮亮黃色或深黃色;其他部位如海馬溝,視丘,視丘下核,蒼白球,殼核,頂核,尾狀核,腦室核,小腦小葉和脊髓前角等均呈淡黃色;小腦,延腦,大腦半球的白質和灰質也可受影響,但更輕淡些.
基底核神經細胞在新生兒期在生理及生化代謝方面最活躍,耗氧量及能量均需要最大,故基底核最易受損,膽紅素進入腦細胞後可能使腦細胞的線粒體氧化的偶聯作用脫節,因此腦細胞的能量產生受到抑制,使腦細胞損害.
1.新生兒膽紅素腦病與血-腦屏障的成熟度:完整的血-腦屏障具有柵欄作用,可限制某些物質(如膽紅素等)進入中樞神經系統,所以對腦組織有保護作用,但當缺氧,感染,低血糖及酸中毒等的影響,其通透性有所改變,屏障作用就受到破壞,即所謂血-腦屏障開放,此時不僅遊離膽紅素可進入腦組織,而且與白蛋白聯結的未結合膽紅素也可進入,某些藥物可影響血-腦屏障,尤當新生兒期血-腦屏障不夠成熟,胎齡不足的早產兒更是如此,生後頭幾天新生兒血-腦屏障的通透性較大,膽紅素易於透過,因此可認為新生兒血-腦屏障未成熟而易於發生核黃疸.
2.遊離膽紅素梯度:未結合膽紅素(UCB)系脂溶性,它與富有腦磷脂的神經細胞有親和力,當UCB與白蛋白聯結成為復合物後,因分子量大,一般情況下不能通過血-腦屏障,但不與白蛋白聯結的UCB可通過,進入中樞神經細胞引起膽紅素腦病,凡能使血清遊離膽紅素濃度增高的因素,如:①UCB濃度過高;②白蛋白含量過低;③存在競爭奪取白蛋白上聯結點的物質均可導致膽紅素腦病,血與腦遊離膽紅素梯度愈高,則其進入腦的量愈多,膽紅素腦病的發生率也愈高.
3.膽紅素濃度:足月新生兒當無其他並發癥時,其總膽紅素濃度在307.8~342.0μmol/L(18~20mg/dl)以下時很少會發生膽紅素腦病,當總膽紅素>342.0μmol/L(20mg/dl)時就有可能導致部分新生兒發生膽紅素腦病,未成熟兒的總膽紅素濃度為256.5μmol/L(15mg/dl)或更低時就可能發生膽紅素腦病.
4.膽紅素腦病與其他因素:某些高危因素可能直接或間接地促成膽紅素腦病,如早產兒腦底神經核需氧多,代謝率高,當膽紅素通過血-腦屏障後就易受影響,早產兒血清白蛋白含量偏低,致使膽紅素與白蛋白的聯結點減少;又如窒息缺氧,感染性腦膜炎,酸中毒及低蛋白血癥等可減少膽紅素與白蛋白的聯結量;藥物,饑餓及低血糖等可奪取聯結點而降低血-腦屏障的保護作用,在處理新生兒高膽紅素血癥時,應及時考慮這些因素對血-腦屏障功能的影響.
1/2 1 2 下一页 尾页