視網膜母細胞瘤 成視網膜細胞瘤 視網膜成神經細胞瘤 視網膜惡性膠質瘤
視網膜母細胞瘤 成視網膜細胞瘤 視網膜成神經細胞瘤 視網膜惡性膠質瘤百科
在嬰幼兒眼病中,是性質最嚴重、危害性最大的一種惡性腫瘤,發生於視網膜核層,具有傢族遺傳傾向,多發生於5歲以下,可單眼,雙眼先後或同時罹患,本病易發生顱內及遠處轉移,常危及患兒生命,因此早期發現、早期診斷及早期治療是提高治愈率、降低死亡率的關鍵.

視網膜母細胞瘤 成視網膜細胞瘤 視網膜成神經細胞瘤 視網膜惡性膠質瘤
視網膜母細胞瘤 成視網膜細胞瘤 視網膜成神經細胞瘤 視網膜惡性膠質瘤病因
確切病因不明,6%為常染色體顯性遺傳,94%為散發病例,其中25%為遺傳突變,餘為體細胞突變,亦有人認為與病毒感染因素有關.
視網膜母細胞瘤 成視網膜細胞瘤 視網膜成神經細胞瘤 視網膜惡性膠質瘤
視網膜母細胞瘤 成視網膜細胞瘤 視網膜成神經細胞瘤 視網膜惡性膠質瘤症状
未分化型:瘤細胞圍繞著一個血管形成的細胞柱,其中可見部分瘤細胞壞死及鈣質沉著,此稱為假菊花型(pseudosette).該型分化程度低,惡性度較高,但對放射線敏感.
分化型:又稱神經上皮型,由方形或低柱狀瘤細胞構成,細胞圍繞中央腔環形排列,稱菊花型(rosette).此型分化程度較高,惡性度較低,但對放射線不敏感.
還有一些病例瘤細胞分化程度更高,已有類似光感受器的結構,惡性程度最低.瘤細胞簇集似蓮花型(fleurette),又稱感光器分化型,最近稱此型為視網膜細胞瘤(retinocytoma),以別於一般的視網膜母細胞瘤.
1、根據視網膜母細胞瘤一般的發展過程,臨床可分為4期,即眼內生長期、眼壓增高期(青光眼期)、眼外擴展期及全身轉移期.由於腫瘤生長部位、生長速度和分化程度不同,臨床表現也不盡一致.例如生長在視盤附近或視網膜周邊部的腫瘤,可早期侵犯視神經或睫狀體向眼外轉移,並不經過青光眼期而直接進入眼外擴展期;又如臨床上診斷為青光眼期者,病理學檢查已可能有眼外擴展.
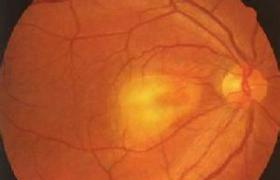
(1)眼內生長期:其早期癥狀和體征是視力障礙和眼底改變.早期病變可發生於眼底任何部位,但以後極部偏下方為多.若腫瘤發生於視網膜內核層,易向玻璃體內生長,稱為內生型.眼底檢查可見腫瘤呈圓形或橢圓形,邊界不清,呈白色或黃白色的結節,表面有新生血管或出血.結節大小不一,1/2~4個視盤直徑或更大.可單獨發生,也可同時發生數個結節.由於腫瘤組織脆弱,腫瘤團塊可散播於玻璃體及前房,造成玻璃體混濁、假性前房積膿、角膜後沉著或在虹膜表面形成灰白色腫瘤結節.若腫瘤發生於視網膜外核層,則易向脈絡膜生長,稱為外生型,常引起視網膜脫離,脫離的視網膜上血管怒張彎曲.
視力的改變與腫瘤發生的部位有關.若腫瘤小、位於眼底周邊,常不影響中心視力;若腫瘤位於後極部,體積雖小,仍可較早的引起視力減退,並可產生斜視或眼球震顫;若腫瘤充滿眼內或視網膜廣泛脫離,則視力喪失.
由於視力喪失,瞳孔開大,經瞳孔可見黃白色反光,稱為“黑矇性貓眼".目前據國內外文獻報告,臨床仍以“貓眼"為本病最易發現的早期癥狀.事實上瞳孔出現黃白色反光時,病情已發展到相當程度.因此,臨床上可以嬰幼兒斜視為早期發現本病的線索,並充分散瞳檢查眼底,以診斷或排除本病.
開始在眼內生長時外眼正常,因患兒年齡小,不能自述有無視力障礙,因此本病早期一般不易被傢長發現.當腫瘤增殖突入到玻璃體或接近晶體時,瞳孔區將出現黃光反射,故稱黑蒙性貓眼,此時常因視力障礙而瞳孔散大、白瞳癥或斜視而傢長發現.
(2)眼壓增高期:眼內腫瘤生長增大,特別是影響脈絡膜和前房時,可導致眼壓升高,引起明顯的頭痛、眼痛、結膜充血、角膜水腫等青光眼癥狀.增大的腫瘤也可導致眼球後節缺血,引起虹膜新生血管,從而形成新生血管性青光眼.由於兒童眼球壁彈性較大,在高眼壓作用下,眼球膨大,角膜變大,形成“牛眼"或鞏膜葡萄腫,大角膜,角鞏膜葡萄腫等,所以應與先天性青光眼等鑒別.
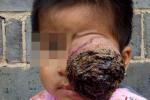
(3)眼外擴展期:腫瘤向眼外蔓延的途徑如下:穿破角膜或鞏膜形成突出於瞼裂的腫塊,表面常有出血壞死;穿破鞏膜或沿鞏膜上的導管(如渦狀靜脈、睫狀血管等)蔓延至眶內形成腫塊,使眼球突出;沿鞏膜篩板、視神經或視網膜中央血管向眶內或顱內蔓延.後者為最常見的擴展途徑.最早發生的是瘤細胞沿視神經向顱內蔓延,由於瘤組織的侵蝕使視神經變粗,如破壞瞭視神經孔骨質則視神經孔擴大,但在X線片上即使視神經孔大小正常,也不能除外球後及顱內轉移的可能性.腫瘤穿破鞏膜進入眶內,導致眼球突出;也可向前引起角膜葡萄腫或穿破角膜在球外生長,甚至可突出於瞼裂之外,生長成巨大腫瘤.
(4)全身轉移期:晚期瘤細胞可經視神經向顱內轉移;經淋巴管向淋巴結、軟組織轉移;或經血循環向骨骼、肝、脾、腎及其他組織器官轉移.最終導致死亡.
2、除上述典型的臨床表現和經過,部分病例還有以下特殊表現:
(1)視網膜母細胞瘤的自發消退(spontaneousregression)和視網膜細胞瘤(retinocytoma):少數視網膜母細胞瘤不經處理,可發生自發消退,主要表現為眼球萎縮.可能是由於增大的腫瘤致視網膜中央血管堵塞,引起腫瘤及整個眼球缺血,腫瘤壞死,眼球萎縮塌陷,表現為臨床“自愈";也可能是與腫瘤的凋亡有關,因為研究表明Rb基因失活既可導致視網膜細胞的異常增生,也可導致視網膜細胞的大量凋亡.大約50%自發消退的視網膜母細胞瘤可以復發.
視網膜母細胞瘤的自發消退應與“視網膜細胞瘤(retinocytoma)"相區別.視網膜細胞瘤在1982年被認識以前一直被認為是視網膜母細胞瘤的自發消退的一種主要形式,但目前被認為是一獨立病種,是Rb基因失活導致的一種視網膜的良性腫瘤.沒有證據表明視網膜母細胞瘤可以不經治療而“自發消退"為視網膜細胞瘤.視網膜細胞瘤表現為視網膜非進行性灰白色半透明包塊,常伴有鈣化、色素紊亂、脈絡膜視網膜萎縮.視網膜細胞瘤占所有視網膜母細胞瘤中的1.8%.和視網膜母細胞瘤一樣視網膜細胞瘤可以為單眼或雙眼性,可以單灶或多灶性.常在6歲以後發現,平均診斷年齡為15歲.這類患者可以有視網膜母細胞瘤傢族史,可另眼或同眼同時患視網膜母細胞瘤.視網膜細胞瘤預後良好,但有4%的可能惡變為視網膜母細胞瘤,表現為腫瘤增大及玻璃體播散.視網膜細胞瘤的發生機制有兩種可能:一是Rb基因突變發生在相對分化而未最後成熟的視網膜母細胞所致;一是Rb基因突變為“相對良性",突變的Rb蛋白仍有部分正常功能,是低外顯率(lowpenetrance)視網膜母細胞瘤的一種表現形式.
(2)三側性視網膜母細胞瘤(trilateralretinoblastoma,TRB):某些視網膜母細胞瘤患者可伴發顱內腫瘤如松果體瘤及蝶鞍上或蝶鞍旁的原發性神經母細胞瘤.這些顱內腫瘤組織學上類似視網膜母細胞瘤,但不是視網膜母細胞瘤的顱內轉移.因多出現於雙眼視網膜母細胞瘤患者,而且松果體與視網膜光感受器細胞有種系發生和個體發生的關系,所以這類顱內腫瘤被稱為“三側性視網膜母細胞瘤".TRB在雙眼視網膜母細胞瘤患者中的發生率為5%~15%.在所有視網膜母細胞瘤患者中的發生率約為3%.化學治療可明顯降低TRB的發生率.神經影像學篩查可提前發現TRB,最大直徑15mm的顱內腫瘤預後較好.1971~2003年全世界共報告120例TRB,40%有傢族史,88%為雙眼視網膜母細胞瘤,12%為單眼視網膜母細胞瘤.顱內腫瘤83%位於松果體,17%位於蝶鞍上.眼部腫瘤診斷時的平均年齡為5個月,顱內腫瘤診斷時的平均年齡為26個月.顱內腫瘤診斷後平均存活9個月.在視網膜母細胞瘤患兒中若發現有一獨立的顱內中線部位腫瘤時,無論它是與雙側視網膜母細胞瘤同時出現,或是成功地治療瞭的雙側視網膜母細胞瘤一段時間後才出現,都應考慮TRB的可能性.臨床應與視網膜母細胞瘤顱內轉移相鑒別.
(3)視網膜母細胞瘤存活者的第2惡性腫瘤(secondmalignantneoplasm,SMN):由於診斷和治療水平的提高,視網膜母細胞瘤的治愈率和存活率也大有提高.對長期存活者隨訪觀察,發現部分患者若幹年後又發生其他惡性腫瘤,稱之為第2惡性腫瘤.其組織學類型至少在23種以上,如成骨肉瘤、纖維肉瘤、網狀肉瘤、惡性黑色素瘤、神經母細胞瘤、腎母細胞瘤、急性淋巴性白血病、霍奇金病、皮脂腺癌、表皮樣癌、甲狀腺癌等.其中最常見的是成骨肉瘤.就股骨成骨肉瘤而言,視網膜母細胞瘤存活者的患病率為一般人群的500倍.最初認為第2惡性腫瘤的發生是視網膜母細胞瘤的放射治療引起的,但大宗病案分析發現不少患者發生在遠離放射部位,如股骨;並且一些未做過放射治療的患者也發生第2惡性腫瘤,說明部分第2惡性腫瘤的發生與放射無關.另一方面,絕大部分第2惡性腫瘤(88.2%~97.5%)發生於遺傳型視網膜母細胞瘤患者(雙眼患者,或有傢族史的單眼患者),有些患者還可發生第3、第4甚至第5惡性腫瘤.故第2惡性腫瘤的發生被認為主要與遺傳有關.利用分子生物學技術,發現在視網膜母細胞瘤患者的第2惡性腫瘤組織(如成骨肉瘤、纖維肉瘤、惡性網狀細胞瘤等)中,有視網膜母細胞瘤基因(Rb基因)缺失或表達異常,有力地證實瞭第2惡性腫瘤的發生與Rb基因改變有關.目前一般認為第2惡性腫瘤的發生與Rb基因改變有關,但對遺傳型視網膜母細胞瘤患者進行的早期(小於12個月齡)外放射治療可以顯著增加第2惡性腫瘤的發生率.一旦發生第2惡性腫瘤,預後很差.
根據臨床表現並結合輔助檢查結果,容易確定診斷.
視網膜母細胞瘤 成視網膜細胞瘤 視網膜成神經細胞瘤 視網膜惡性膠質瘤
視網膜母細胞瘤 成視網膜細胞瘤 視網膜成神經細胞瘤 視網膜惡性膠質瘤检查
1.尿液檢查:
尿液中香草基苦杏仁酸(vanilmandelicacid)和高香草基酸(homovanillicacid)排出量增加,陽性者有助診斷,但陰性者亦不能排除Rb.
2.在血-房水屏障完整時,房水中乳酸脫氫酶(LDH)濃度高於血清值,當兩者之比值大於1.5時,提示Rb存在的可能,乳酸脫氫酶(LDH)的活力測定:當房水內LDH值高於血清中值,二者之比大於1.5時,有強烈提示視網膜母細胞瘤可能.
3.房水酶的測定:
視網膜母細胞瘤患者房水及血漿的乳酸脫氫酶(LDH)增高,房水與血漿的磷酸異構酶(PGI)亦增高,但是在Coats病晚期,視網膜破壞較廣時,房水和血漿的乳酸脫氫酶及磷酸異構酶亦增高.
4.細胞學檢查:
抽取房水或玻璃體進行細胞學檢查,對於本病的診斷和鑒別診斷有一定的幫助,但有促進腫瘤通過眼球壁穿刺孔向球外擴展的危險,故不應輕易采用,腰椎穿刺抽取腦脊液進行細胞學檢查及骨髓穿刺塗片檢查對判斷腫瘤是否轉移極有參考價值.
5.遺傳學檢查:瞭解染色體情況.
6.組織病理學檢查:
(1)光鏡檢查:下較多見腫瘤壞死,壞死區內常可見到鈣化灶,血管壁上常可見到嗜堿物質沉著,一般認為是死亡的腫瘤細胞釋放出來的DNA,根據顯微鏡下瘤細胞的改變可將視網膜母細胞瘤分為未分化化型和分化型:①未分化型:瘤細胞排列不規則;細胞形態差異很大,可為圓形,橢圓形,多角形或不規則形;胞質少,核大而深染,分裂像多見,惡性程度較高,由於腫瘤生長迅速,血液供應不足,在遠離血管處的瘤組織可大片壞死,而圍繞血管外圍的存活瘤細胞可成珊瑚樣或指套樣排列,稱為假菊花形排列,②分化型:主要標志為有菊花樣結構,一是Flexner-Wintersteiner菊花:瘤細胞呈方形或低柱狀,圍繞1個中央腔隙形成菊花形排列,細胞核位於遠離中央腔的一端,相對較小,細胞質較多,核分裂象少,惡性程度較低,該型菊花為視網膜母細胞瘤所特有,二是Homer-Wright菊花:細胞圍繞1團神經纖維成放射狀排列,該型菊花尚可見於神經母細胞瘤和神經管母細胞瘤,三是小花(fleurettes):類似光感受器的成分呈花瓣樣突起伸向中央腔內,見於分化更好的病例,惡性程度更低.
(2)超微結構:未分化的視網膜母細胞瘤瘤細胞排列緊密,無間質組織,偶爾可見中間連接方式,細胞形態差異大,核大,具有多形性,有多核及多核仁現象,細胞質少並富有遊離核糖體,有光感受器分化成分的瘤細胞呈環形排列,中央為含抗玻璃酸酶的酸性黏多糖腔隙,相鄰的細胞以中間連接方式相連,瘤細胞為柱狀,核較小,位於遠離中央腔的一端,每個細胞隻有1個核,核內1個核仁,細胞質較多,主要細胞器為線粒體,微管,粗面內質網及高爾基體,一些細胞突頂端有纖毛伸向中央腔內,其橫切面為9+0型,有的纖毛頂端有球形膨大結構,其內有少量平行排列的膜結構,以上結構與正常視網膜光感受器細胞有相似的特點,因此可以認為視網膜母細胞瘤是起源於視網膜胚胎細胞.
(3)免疫組化:關於視網膜母細胞瘤起源於神經元還是神經膠質細胞,是一個長期的爭論問題,至今未有定論,免疫組織化學染色顯示多數腫瘤細胞具有神經元分化的特點(如NSE染色陽性),也有神經膠質細胞分化的特征(如GFAP染色陽性),轉基因的視網膜母細胞瘤小鼠模型中,腫瘤都來自內顆粒層,常有無長突細胞的特征,比較合理的解釋是視網膜母細胞瘤可能起源於一個能分化成神經元和神經膠質細胞的更原始的視網膜細胞-視網膜母細胞.
影像學檢查
1.眼眶X線相片:
視網膜母細胞瘤在眼眶X相片上可顯示出不正常的鈣化.
2.超聲探查:
當患兒因斜視或“貓眼"就診時,瘤體一般較大,超聲檢查有典型的表現,對診斷有重要的意義,腫瘤常有鈣化,表現為高反射伴聲影,少數腫瘤因生長過快,出現液化,壞死而無鈣化,為低反射,眼球可正常或增大,測量眼軸可鑒別眼軸短的白瞳癥(原始玻璃體組織增生癥),腫瘤可單個或多灶,彌漫型者較少,表面輪廓不規則,無鈣化,檢查時因患兒不合作,常使用鎮靜劑,應雙眼檢查,必要時需重復檢查.
3.電子計算機體層掃描(CT掃描)及磁共振(MRI掃描):
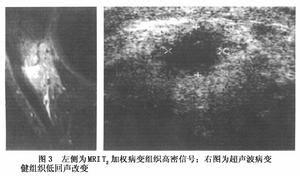
CT和MRI掃描不僅可發現和描畫出腫瘤的位置,形狀和大小,而且可查出腫瘤向眼球外蔓延引起的視神經粗大,眶內包塊及顱內轉移等情況,CT掃描也可顯示腫瘤內的鈣化,對診斷極有參考價值,(1)眼內高密度腫塊:(2)腫塊內鈣化斑,30~90%病例有此發現可作為診斷根據;(3)視神經增粗,視神經孔擴大,說明腫瘤向顱內蔓延.
4.眼底圖像采集:
定期對眼底腫瘤進行照相,攝像,有助於診斷及病情判斷,可很好地指導治療,目前被廣泛應用的是一種眼底廣角攝像機RETCAM,可在術中應用.
5.肉眼分型:
一般肉眼下即可見到視網膜內黃白色的腫瘤,常常可見到致密的鈣化灶,根據肉眼觀察,視網膜母細胞瘤有3種類型:①內生型:腫瘤起源於視網膜內核層,向玻璃體內生長,早期易為眼底檢查所發現;②外生型:腫瘤起源於視網膜外核層,沿視網膜下間隙及脈絡膜方向生長,造成視網膜脫離,檢眼鏡早期不易發現腫瘤團塊,③浸潤型:腫瘤彌散性的浸潤視網膜全層,無明顯包塊,占全部視網膜母細胞瘤的1.5%,多見於非遺傳型視網膜母細胞瘤.
熒光眼底血管造影:早期即動脈期,腫瘤即顯熒光,靜脈期增強,且可滲入瘤組織內,因熒光消退遲,在診斷上頗有價值.
其他:尚可作同位素掃描,鞏膜透照法,癌胚抗原等.
Rb發展到三,四期後一般是容易診斷的,但在一,二期時就比較困難,這個時期在它的晶狀體後瞳孔區內可出現白色反光或黃白色組織塊叫白瞳孔(leukoria).
視網膜母細胞瘤 成視網膜細胞瘤 視網膜成神經細胞瘤 視網膜惡性膠質瘤预防
1.隨訪
對每一例視網膜母細胞瘤患者,在經治療後,應根據其臨床,病理所見及Rb基因突變特點(遺傳型或非遺傳型)制定出一份隨訪觀察計劃,對高危傢庭出生的每一個嬰兒亦應定期作全身麻醉下眼底檢查,如果有條件,可以考慮<1歲,每3個月1次;<2歲,每4個月1次;3~5歲,每6個月1次;6~7歲每4年1次共15次.
2.遺傳咨詢
如何預測患者後代或其雙親再育子女罹患的風險,是減少視網膜母細胞瘤患兒出生及指導隨訪的一個重要問題,遺傳咨詢是達到這個目的的重要措施,目前可以在兩個水平上開展視網膜母細胞瘤的遺傳咨詢.
(1)以傢系為基礎的遺傳咨詢:按視網膜母細胞瘤80%~90%的外顯率計算.
(2)通過對Rb基因突變的檢測來進行遺傳咨詢:DNA樣本可取自外周血白細胞和視網膜母細胞瘤瘤組織,多種基因突變檢測技術如Southern雜交,SSCP,DGGE等,基因劑量檢測技術如定量PCR,直接DNA測序均可應用,由於費用,時間的限制臨床上不可能對Rb基因全長180kb的序列進行全部檢測,一般集中在27個外顯子和外顯子附近0~20bp的內含子序列上(共約4kb),Rb基因突變類型可是整個基因的缺失,也可小至點突變,一般可在瘤組織中發現兩個突變(可相同也可不同),如果在外周血白細胞中也存在其中的一個突變則可判斷為遺傳型視網膜母細胞瘤,如果在外周血白細胞中不存在突變則可判斷為非遺傳型視網膜母細胞瘤,對遺傳型視網膜母細胞瘤患者的親戚可采血檢查是否有相同的Rb基因突變,若有此突變則其本人及子女有90%患病的風險,若無則風險較低,在用DNA檢查進行遺傳咨詢時要註意嵌合(mosaic)和低外顯率(lowpenetrance)現象.
3.產前診斷
Rb基因突變檢測已成功應用於臨床產前診斷,對於遺傳型視網膜母細胞瘤傢族的胎兒可於妊娠28~30周取羊水細胞作Rb基因突變檢測,若存在該傢族的Rb基因突變,最好終止妊娠;若胎兒父母不願終止妊娠,可於妊娠33~35周行經陰道的B超檢查,每周1~2次,觀察胎兒眼內是否形成腫瘤,若腫瘤已形成可在妊娠35周引產,立即對腫瘤進行激光治療,有報告經上述妊娠35周引產及激光治療的視網膜母細胞瘤,最終不僅保留瞭眼球,也保留瞭良好的視力.
視網膜母細胞瘤 成視網膜細胞瘤 視網膜成神經細胞瘤 視網膜惡性膠質瘤治疗
1、治療
視網膜母細胞瘤作為一發生在兒童的遺傳性眼內惡性腫瘤,影響患兒生命、視力、面部外形及心理發育.診斷上涉及眼科、兒科、產科,治療上涉及眼科、腫瘤科(放療、化療)、兒科、麻醉科等.因此在對視網膜母細胞瘤的處理上,一定要強調多學科、多中心的合作.視網膜母細胞瘤的治療目標首先是挽救生命,其次是保留眼球及部分視力.治療原則應根據眼部及全身受腫瘤侵犯的情況而定.方法的選擇應根據腫瘤的大小和范圍,單側或雙側以及患者的全身情況而定.
常用的治療方法有手術治療(包括眼球摘除、眼眶內容摘除)、外部放射治療、局部治療(光凝治療、冷凍治療、加熱治療、淺層鞏膜貼敷放射治療)及化學治療等.近10年來國際上對視網膜母細胞瘤治療的概念逐漸發生瞭重大改變,主要表現在化學治療結合多次積極的局部治療(serialaggressivelocaltherapy,SALT)逐步上升為一線治療,而外部放射治療則降為二線治療,眼球摘除為三線治療.這一變化被認為是開創瞭視網膜母細胞瘤治療的新紀元.一般對於全身情況較好,病變局限的眼內期視網膜母細胞瘤(RE1~4級),無論單眼性或雙眼性,可選擇局部治療或化學治療結合局部治療;對於病變較大的眼內期視網膜母細胞瘤(RE4~5級),或腫瘤已擴散至眼外者,可選擇手術治療,必要時可聯合外部放射治療和化學療法.對遺傳型視網膜母細胞瘤應避免外部放射治療.
1.化學治療單純的化學治療本身並不能完全治愈視網膜母細胞瘤,但常常可使腫瘤體積顯著縮小(被稱為化學減容術,chemoreduction)、繼發性的視網膜脫離復貼、轉移減少,從而使局部治療得以實施.對於遺傳型視網膜母細胞瘤,化學治療還可預防新的腫瘤灶及第2惡性腫瘤(特別是顱內的三側性視網膜母細胞瘤)的出現.目前已常與局部治療合並應用,以治療眼內期視網膜母細胞瘤.常用的藥物有長春新堿、依托泊苷、卡鉑、環磷酰胺、環孢素A等.常用的方案是VEC方案,即長春新堿、依托泊苷、卡鉑聯合應用6個療程,每個療程2天,療程間隔3周.由於視網膜母細胞瘤極易出現耐藥性,有時可短期加用大劑量的環胞黴素A來加以逆轉.在每個療程開始前1~3天進行全身麻醉下的眼底檢查(examinationunderanesthesia,EUA),記錄病情變化,同時可行視網膜的冷凍治療以增加化學藥物在眼內的積聚.一般2~3療程後腫瘤即明顯縮小,這時在EUA的同時開始局部治療(如光凝治療、冷凍治療).6個療程完成後,每3~6周應進行1次EUA以記錄病情變化或局部治療效果.病情穩定後逐步延長EUA的間隔.這一治療方案可使約80%的RE1~3級,30%的RE4~5級的視網膜母細胞瘤患者免於外部放射治療和眼球摘除,但對於播散於玻璃體腔和視網膜下間隙的腫瘤細胞效果較差.
對於眼外期和全身轉移期的視網膜母細胞瘤,化學治療常和手術治療(包括眼球摘除、眼眶內容摘除)、外部放射治療聯合應用.對有脈絡膜、鞏膜、篩板轉移的病例,化學治療可防止腫瘤進一步向全身轉移.對於全身轉移期的視網膜母細胞瘤,可進行聯合自體幹細胞移植(autologousstemcellrescue,ASCR)的大劑量的化學治療:首先進行常規劑量的化學治療,以減少骨髓和血液中可能存在的腫瘤細胞;然後從骨髓或血液中收集造血幹細胞凍存;再進行大劑量的化學治療,最後將凍存的自體幹細胞回輸以恢復被抑制的造血系統.視網膜母細胞瘤的化學治療常產生全身性副作用,臨床應用時應有兒科和腫瘤科醫生配合進行.
2.局部治療局部治療在視網膜母細胞瘤的治療中顯得越來越重要.其效果與腫瘤的厚度密切相關.一般認為2mm為小腫瘤,隻需單純的局部治療;2~4mm為中等大腫瘤,可單純用局部治療,但聯合化學治療更安全;4mm為大腫瘤,局部治療必須聯合化學治療.常用的局部治療有以下4種方法:
(1)光凝治療:光凝治療系將強光源發出的光經光學系統聚焦在視網膜腫瘤區,借光熱(大約75℃)凝結作用截斷進入腫瘤的血管,或直接凝結腫瘤組織表面,以促使腫瘤細胞壞死萎縮.主要適用於未侵及視盤、黃斑中心凹、脈絡膜及玻璃體的局限性小腫瘤.常用的是532nm間接激光、1064nm連續波長Nd:YAG間接激光、810nm間接激光、810nm二極管經鞏膜直接激光.其方法是在腫瘤周圍光灼2圈,能量要達到使附近視網膜變白和供應腫瘤的血管閉鎖,但不能破壞Bruch膜,以免腫瘤細胞擴散至脈絡膜及日後產生脈絡膜新生血管.可同時光凝腫瘤表面,但應用大光斑以免腫瘤細胞擴散到玻璃體腔.較大的腫瘤可進行多次光凝,治療數周後腫瘤可消退成扁平瘢痕.
(2)冷凍治療:在化學治療開始前24h進行冷凍治療可以顯著提高玻璃體內化療藥物的濃度.冷凍治療適用於較小的腫瘤,特別是放射和光凝治療較困難的赤道部以前的周邊部腫瘤.冷凍的溫度宜在-110~-90℃,每個冷凍點每次持續冷凍1min,解凍1min,如此循環重復3次.腫瘤包括在冷凍形成的冰球內,解凍時銳利的冰晶可破壞腫瘤結構.有效的治療一般在2~3周後腫瘤消退,脈絡膜萎縮,形成扁平的有色素包圍的瘢痕組織.應註意冷凍治療易並發裂孔性視網膜脫離.
(3)加熱治療:通過激光將腫瘤局部溫度提高到45℃左右,可增加卡鉑(carboplatin)對視網膜母細胞瘤的殺傷作用.常用與手術顯微鏡或間接檢眼鏡相連的二極管紅外線激光,光斑直徑0.4~2.0mm,能量150~1500mW,持續10~20min.約80%的眼內期視網膜母細胞瘤可獲控制.
(4)淺層鞏膜貼敷放射療法:適用於直徑10mm腫瘤經其他局部治療失敗的病例.目前主要使用60CO、125I貼敷板,將其縫在與腫瘤相應的鞏膜面,放置7天,當釋放出3.0~4.0Gy後再手術取除.
3.外放射治療視網膜母細胞瘤(尤其是未分化型)對放射治療敏感,因此放射治療是該病的有效療法.但外部放射治療可顯著增加第2惡性腫瘤的發生率,並常引起患者顏面部畸形、幹眼癥、輻射性白內障、放射性視網膜病變等,目前僅用於有廣泛的玻璃體或視網膜下播散者(RE5期)、或其他治療失敗者.常用的是60CO治療機和電子加速器,通過眼前部或顳側部照射,總劑量為35~40Gy.
4.手術治療
(1)眼球摘除術:腫瘤充滿眼球,有向視神經、脈絡膜轉移的危險且無保留有用視力希望(RE4~5期),或合並新生血管性青光眼者以眼球摘除為首選治療.手術操作應十分輕柔,以防腫瘤細胞進入血循環,切除視神經應盡量長一些,不少於10mm.眼球摘除後可植入活動性義眼.
(2)眼眶內容摘除術:若腫瘤擴散到鞏膜或視神經,可行眼眶內容摘除術,術後應聯合放射治療和化學治療.
5、光動力療法.
6、免疫療法.
2、預後
1.生命預後近200年來,視網膜母細胞瘤的生命預後已有很大改善.1個世紀前病死率為100%,由於診斷和治療技術的改進,目前在歐美及其他工業國傢,本病病死率已下降到5%以下.生命預後與許多因素有關,如腫瘤的大小和部位,診斷和治療的遲早,治療措施是否合理等.預後亦與組織學改變有關,一般來說,分化程度好的較分化程度低的預後好;腫瘤限於視網膜者較侵犯脈絡膜、視神經或已有眼外擴散者好.死因分析,50%的患者死於腫瘤的眼外轉移,50%是由於發生瞭第2惡性腫瘤.
2.視力預後單眼患者未受累眼的視力預後是良好的.在患眼摘除或治療後,另眼應定期檢查,多數患兒成年後,健眼視力良好.雙眼患者視力預後取決於病變范圍及治療效果.若腫瘤小未侵及視盤或黃斑中心凹附近,治療後可期望得到較好的視力,若腫瘤侵及視盤附近或黃斑中心凹,即使成功地根治瞭腫瘤,視力預後亦不佳.
視網膜母細胞瘤 成視網膜細胞瘤 視網膜成神經細胞瘤 視網膜惡性膠質瘤饮食
一、視網膜母細胞瘤術後吃哪些食物對身體好:
患者術後應進食高蛋白、高脂肪、高維生素易消化食物,以增強免疫力,促進傷口愈合.多食蔬菜、水果及粗纖維食物,以保持大便通暢,防止術後便秘.
二、視網膜母細胞瘤術後最好不要吃哪些食物:
1、忌煙、酒、咖啡、可可等.
2、忌刺激性食物,如蔥、蒜、薑、辣椒、花椒、桂皮等.
3、忌發黴、燒焦食物.
視網膜母細胞瘤 成視網膜細胞瘤 視網膜成神經細胞瘤 視網膜惡性膠質瘤并发症
會發生全身轉移:沿血液及淋巴向全身轉移,據統計受累器官中,腦及腦膜占第一位,顱肌次之,再次為淋巴結及長骨,腹部器官以肝最為多見,腫瘤發展的不同時期可產生多種不同的並發癥,包括玻璃體混濁,視網膜脫離,新生血管性青光眼等.
1/2 1 2 下一页 尾页