結腸炎 K52.909 非特異性潰瘍性結腸炎
結腸炎 K52.909 非特異性潰瘍性結腸炎百科
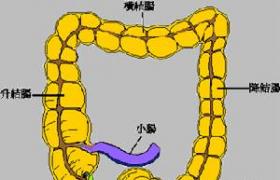
結腸炎有兩個意思,當作為一種炎癥(結腸的炎癥)的時候,是一個統稱,泛指結腸發生瞭炎癥,很多疾病都可以導致結腸部位的炎癥,比如腸結核、克羅恩病、潰瘍性結腸炎、結腸癌等.當作為一種疾病的時候,通常我們說的結腸炎,指的是潰瘍性結腸炎,或缺血性結腸炎,多指潰瘍性結腸炎.所以,若想進一步瞭解詳情,可參閱潰瘍性結腸炎.
結腸炎 K52.909 非特異性潰瘍性結腸炎
結腸炎 K52.909 非特異性潰瘍性結腸炎病因
一、自身免疫反應:多數學者認為本病屬於自身免疫性疾病.因為本病並發自身免疫病(如自身免疫性溶血性貧血)者較多,腎上腺皮質激素能使病情緩解,在部分患者的血清中可查到抗結腸上皮細胞抗體,所以認為本病的發生可能與自身免疫反應有關.另外,某些患者感染腸道菌後,可與結腸上皮細胞抗原起免疫反應,損傷結腸粘膜,並且患者的淋巴細胞對胎兒結腸上皮細胞有細胞毒作用,提示懷疑結腸炎的發生還可能與細胞免疫異常有關.
二、感染:本病的病理變化和臨床表現與一些結腸感染性疾病(如細菌性痢疾)相似,因而有些人認為感染是本病的病因.在細菌、真菌和病毒等多種因素中,目前的研究表明病毒的可能性較大.
三、遺傳:本病的血緣傢庭發病率較高,據歐美文獻統計,潰瘍性結腸炎病人的直系血緣親屬中,約15-30%的人發病.此外雙胞胎的研究表明,單合子比雙合子更容易發病,提示本病的發生可能與遺傳因素有關.
四、神經精神因素:有人認為精神因素在發病中起一定作用,患者多有某些性格特征,對於生活中重大事件的心理承受能力和適應性差,屬心身疾病一類,心身疾病強調心理因素在疾病的發生或病程中起重要作用,有人將7種疾病列為心身疾病,即:哮喘,類風濕性關節炎,潰瘍性結腸炎、原發性高血壓,神經性皮炎、甲狀腺功能亢進和十二指腸潰瘍.目前可能有更多疾病被列為心身疾病.
結腸炎 K52.909 非特異性潰瘍性結腸炎
結腸炎 K52.909 非特異性潰瘍性結腸炎症状
基本癥狀
1、大量便血:指短時間內大量腸出血,伴有脈搏增快,血壓降及血色素低,需要輸血治療.
2、腸狹窄:臨床一般無癥狀,嚴重時可引起腸阻塞,在本病出現腸狹窄時,要警惕腫瘤.
3、腸穿孔:皮質激素的應用被認為是腸穿孔的一個危險因素.
4、中毒性擴張:這是本病的一個嚴重病發癥,多發生在全結腸炎的人,死亡率可高達44%,易並發腸穿孔.
5、結腸癌:約5%病例發生癌變
6、腹瀉:腹瀉是結腸炎早期的主要癥狀.常反復發作,多因飲食不當、情緒激動、過度疲勞誘發.
7、腹痛:輕度病人無腹痛或僅有腹部不適.一般有輕度至中度腹痛,系左下腹陣痛,可涉及全腹有能一便意一便後緩解的規律.
8、便秘:大便秘結4-5日排便一次,糞便如羊屎樣,甚則不吃瀉藥不能通便.
9、其他癥狀:腹脹、消瘦、乏力、腸鳴、失眠、多夢、怕冷,嚴重者有可發熱,心跳加速,以及衰弱,貧血,失水,電解質平衡推敲和營養障礙等表現.
結腸炎 K52.909 非特異性潰瘍性結腸炎
結腸炎 K52.909 非特異性潰瘍性結腸炎检查
實驗室檢查
1、糞便檢查活動期以糊狀黏液、膿血便最為常見,鏡下檢查有大量的紅細胞、膿細胞,其數量變化常與疾病的病情相關.塗片中常見到大量的多核巨噬細胞.潰瘍性結腸炎患者大便隱血試驗可呈陽性.為瞭避免因口服鐵劑或飲食引起大便隱血試驗呈假陽性,可以采用具有較高特異性的抗人血紅蛋白抗體作檢查.糞便病原學檢查有助於排除各種感染性結腸炎,容易混淆的病原體包括痢疾桿菌、結核桿菌、空腸彎曲桿菌、沙門菌、賈蘭鞭毛蟲等,其次為阿米巴原蟲、難辨梭狀桿菌、沙眼衣原體、巨細胞病毒、性病性淋巴肉芽腫病毒、單純性皰疹病毒、Norwalk病毒、組織胞漿菌、芽生菌、隱球菌、耶爾森小腸結腸炎桿菌等.
2、血沉(ESR)潰瘍性結腸炎患者在活動期時,ESR常升高,多為輕度或中度增快,常見於較重病例.但ESR不能反應病情的輕重.
3、白細胞計數大多數患者白細胞計數正常,但在急性活動期,中、重型患者中可有輕度升高,嚴重者出現中性粒細胞中毒顆粒.
4、血紅蛋白50%~60%患者可有不同程度的低色素性貧血.
5、C反應蛋白(CRP)正常人血漿中僅有微量C反應蛋白,但輕度炎癥也能導致肝細胞合成和分泌蛋白異常,因此,CRP可鑒別功能性與炎癥性腸病.損傷16hCRP可先於其他炎性蛋白質升高,而纖維蛋白原和血清黏蛋白則在24~48h後才升高.在Crohn患者,CRP較潰瘍性結腸炎患者高,提示兩者有著不同的急性反應相.IBD有活動時,CRP能反應患者的臨床狀態.需要手術治療的患者CRP常持續升高;在病情較嚴重的患者,若CRP高時,對治療的反應則緩慢.該試驗簡單易行、價廉,較適合在基層醫院使用.
6、免疫學檢查一般認為免疫學指標有助於對病情活動性進行判斷,但對確診本病的意義則有限.在活動期,血清中IgG、IgA和IgM可升高,T/B比率下降.在Crohn病和一些潰瘍性結腸炎患者中,白介素-1(IL-1)和白介素-1受體(IL-1R)的比值較正常人和其他炎癥患者為高.炎癥性腸病的組織中IL-1含量增加,而且其含量與病變的活動性成正比.有資料表明,炎癥性腸病中巨噬細胞處於高度活躍狀態,並分泌TNF-α,而測定TNF對瞭解IBD患者病變的程度與活動度具有重要意義.
影像學檢查
1、X線檢查X線檢查一直是診斷潰瘍性結腸炎的重要方法,即使結腸鏡應用後,其在診斷和鑒別診斷方面仍具有獨有的價值,是潰瘍性結腸炎診斷的重要措施.
(1)腹部平片:在臨床上已很少應用腹部平片診斷潰瘍性結腸炎,其最重要的價值在於診斷中毒性巨結腸.對中毒性巨結腸患者應每隔12~24h作一次腹部平片檢查,以監測病情變化.X線表現為結腸橫徑超過5.5cm,輪廓可不規則,可出現“指壓跡"征.
(2)鋇劑灌腸檢查:鋇灌腸檢查是潰瘍性結腸炎診斷的主要手段之一,但X線檢查對輕型或早期病例的診斷幫助不大.氣鋇雙重對比造影明顯優於單鋇劑造影,有利於觀察黏膜水腫和潰瘍.X線主要表現為:
①黏膜皺襞粗亂或有細顆粒變化,有人形象地描述為“雪花點"征,即X線示腸管內充滿細小而致密的鋇劑小點.
②多發性淺龕影或小的充盈缺損.
③腸管縮短,結腸袋消失呈管狀.初期所見為腸壁痙攣收縮,結腸袋增多,黏膜皺襞增粗紊亂,有潰瘍形成時,可見腸壁邊緣有大小不等的鋸齒狀突起,直腸和乙狀結腸可見細顆粒狀改變.後期由於腸壁纖維組織增生以致結腸袋消失,管壁變硬,腸腔變窄,腸管縮短,呈水管狀.有假息肉形成時,可見腸腔有多發的圓形缺損.
(3)腸系膜上或腸系膜下動脈選擇性血管造影:血管造影可使病變部位的細小血管顯影,對本病的診斷可提供有力幫助.典型表現可見腸壁動脈影像有中斷、狹窄及擴張,靜脈像早期則顯示高度濃染,而毛細血管像顯示中度濃染.
2、CT和MRI檢查以往CT很少用於腸道疾病的診斷,而近幾年隨著技術的提高,CT可模擬內鏡的影像學改變用於潰瘍性結腸炎的診斷.表現有:
(1)腸壁輕度增厚.
(2)增厚的腸壁內可顯示有潰瘍.
(3)增厚的結腸壁內、外層之間呈環狀密度改變,似“花結"或“靶征".
(4)可顯示潰瘍性結腸炎的並發癥,如腸瘺、肛周膿腫.但CT所示腸壁增厚為非特異性改變,且不能發現腸黏膜的輕微病變和淺表潰瘍,對潰瘍性結腸炎的診斷存在有一定的局限性.
MRI檢查費用昂貴,對腸道疾病診斷效果差,但在診斷潰瘍性結腸炎的腸腔外病變和並發癥方面可能有一定價值.
3、結腸鏡檢查結腸鏡檢查是診斷潰瘍性結腸炎最重要的手段之一,既可直接觀察結腸黏膜的變化,可確定病變的基本特征和范圍,又能進行活組織檢查,因此,可以大大提高診斷潰瘍性結腸炎的準確率,對本病的診斷有重要價值.此外,在潰瘍性結腸炎癌變監測過程中也起著十分重要作用.但病變嚴重並疑將穿孔、中毒性結腸擴張、腹膜炎或伴有其他急腹癥時,應列為結腸鏡檢查的禁忌證.內鏡下黏膜形態改變主要表現為糜爛、潰瘍和假息肉形成,表現為:黏膜多發性淺表潰瘍,伴充血、水腫,病變多從直腸開始,呈彌漫性分佈;黏膜粗糙呈細顆粒狀,黏膜血管模糊,質脆易出血;病變反復發作者可見到假息肉,結腸袋消失、腸壁增厚等表現.
(1)在活動期,受累的同一腸段的改變幾乎均勻一致.初期主要是黏膜充血、水腫,血管紋理紊亂、模糊,半月襞增厚,腸管常呈痙攣狀態;隨後黏膜面變粗糙,出現彌漫分佈、大小較一致的細顆粒,組織變脆,有自然出血或接觸出血,腔內有黏液性分泌物;進一步發展則黏膜出現糜爛,伴有許多散在分佈的黃色小斑,乃隱窩膿腫形成後膿性分泌物附於腺管開口所致;而後黏膜面形成許多潰瘍,潰瘍較小而表淺,針頭樣、線形或斑片狀,形態不規則,排列無規律,圍繞腸管縱軸和橫軸相互交錯,這是潰瘍性結腸炎內鏡下的重要特征.周圍黏膜亦有明顯充血糜爛等炎性反應,幾乎無正常殘存黏膜可見.
(2)在緩解期,內鏡的主要表現為黏膜萎縮和炎癥性假息肉.因本病的病理改變一般不超過黏膜下層,所以不形成纖維化和瘢痕,可完全恢復正常.病情較輕者,炎癥消退後腸黏膜充血、水腫也逐漸消失,潰瘍縮小呈細線狀或愈合消失,滲出物吸收;慢性持續型或復發緩解型病例,腸黏膜出現萎縮性改變,色澤變得蒼白,血管紋理紊亂,黏膜正常光澤喪失,略顯幹燥,殘存黏膜小島可因上皮和少量纖維組織增生可形成假性息肉,假性息肉多少不定,大小不等,可有蒂或無蒂.黏膜橋是潰瘍反復發作向下掘進,而邊緣上皮不斷增生,在潰瘍上相對愈合連接,兩端與黏膜面連接而中間懸空的橋狀形態而形成的,並非潰瘍性結腸炎所特有.
(3)在晚期,嚴重且反復發作的潰瘍性結腸炎者,可出現結腸袋消失,腸管縮短,腸腔狹窄,黏膜面粗糙呈蟲咬樣,形成X線上所謂鉛管樣結腸.
暴發性潰瘍性結腸炎是引起中毒性巨結腸最常見的原因.內鏡檢查可見病變累及全結腸,正常形態消失,腸腔擴大,結腸袋和半月襞均消失,黏膜明顯充血、糜爛、出血並見潰瘍形成,大片黏膜剝脫.因腸壁菲薄,必須指出爆發性潰瘍性結腸炎並中毒性巨結腸時應禁忌內鏡檢查,否則極易引起穿孔或使病變進一步加重.
結腸鏡下活體組織學檢查呈炎性反應,可根據隱窩結構、固有層內的炎癥細胞浸潤程度及炎癥的分佈,來區分急性與慢性病變,以糜爛、潰瘍、隱窩膿腫、腺體異常排列、杯狀細胞減少及上皮的變化較常見.隱窩形狀不規則、擴張或分支是慢性潰瘍性結腸炎的表現,也可有隱窩萎縮,使黏膜面變形.固有層中可見中性粒細胞、單核細胞、漿細胞等炎癥細胞浸潤,也可見帕內特細胞(潘氏細胞)化生.
依內鏡所見,對潰瘍性結腸炎活動性分級方法頗多,其中Miner分級法為較多學者所采用.
0級:黏膜蒼白,血管網清晰,呈分支狀.黏膜下見細小結節,其表面黏膜正常.
Ⅰ級:黏膜尚光滑,但充血、水腫,折光增強.
Ⅱ級:黏膜充血、水腫,呈顆粒狀,黏膜脆性增加,接觸易出血或散在自發性出血點.
Ⅲ級:黏膜明顯充血、水腫、粗糙,明顯自發性出血和接觸性出血.有較多炎性分泌物,多發性糜爛與潰瘍形成.
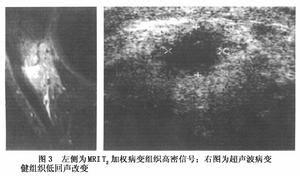
4、超聲顯像因腸腔內氣體和液體的幹擾,超聲顯像難以得到滿意的結果,因此,超聲顯像被認為不適合於胃腸疾病的檢查,但仍有學者致力於超聲在胃腸疾病診斷中應用價值的探索.研究者提出潰瘍性結腸炎的主要超聲征象是腸壁增厚,范圍在4~10mm(正常為2~3mm);同時可顯示病變的部位、范圍和分佈特點.
結腸炎 K52.909 非特異性潰瘍性結腸炎预防
腸炎患者自我鍛煉法
1、做時全身放松,排除雜念,姿勢取仰臥式,雙眼微閉,深呼吸,先提肛30次,向上提時吸氣,向下放時呼氣.一提一放為一次.
2、提肛時一定要意守肛門,做完30次後再揉腹200次,揉腹前要排凈大小便,不宜過飽過餓.
3、揉時手心向下,右手放在肚臍上,左手放在右手手背上,按順時針方向揉腹,力度適中,揉的幅度由小到大,即先從肚臍開始,再慢慢擴大,直到整個腹部,揉一圈為一次,揉腹時要意守丹田(肚臍下約5厘米處),在揉腹前心中默念“消炎、止痛、痊愈"六字.
4、做完運動之後,雙手放在肚臍上,還是左手放在右手上,做深呼吸三次,平躺三分鐘後起床.
此法要持之以恒,揉腹時如出現腹部溫熱感,腸鳴或排氣現象均屬正常.
結腸炎 K52.909 非特異性潰瘍性結腸炎治疗
一般治療
1、休息:休息對疾病有很大好處,特別對活動期病人要強調充分休息,減少精神和體力負擔.隨病情好轉可逐漸增加活動量,但一般應避免重體力活動.
2、飲食和營養:腹瀉期要註意補充營養,又要適當減少飲食中的纖維素成份,像韭菜、芹菜、蒜苔等,要用少渣飲食,以減輕高纖維素成份可能給結腸粘膜帶來的機械性損傷.關於結腸炎患者喝牛奶的問題,要看喝牛奶後有無腹瀉加重,因為潰瘍性結腸炎病人可能對牛乳蛋白過敏,另一方面,有些患者可能因腸道的乳糖酶缺乏服牛奶腹瀉.在我國,患有乳糖酶缺乏癥的人要比西方為多,因此,對腹瀉期的炎癥性腸病患者應仔細詢問有無對牛乳過敏史,限制乳制品的攝入,有時會起到止瀉的效果.
由於腹瀉便血、長期攝食過少和吸收營養不良等因素,患者可能有缺鐵、葉酸缺乏或貧血、應給予適量補充.一般可經口服或註射補充,運用益氣健脾、養血補腎中藥也可達增加體質和補充營養的目的,但不要濫補,要辨證用藥.長期腹瀉者,要補充鈣以及鎂、鋅等微量元素.
用藥原則
1、適當補充液體和電解質,補充維生素乙和鈣.服鐵制劑和葉酸治療貧血.病情嚴重,腹瀉頻繁,營養嚴重不良的病人,可給一時期胃腸要素飲食或胃腸外營養.
2、抗感染藥:水楊酰偶氮磺胺吡啶對治療各部結腸炎,防止並發癥有較好療效.有的引起惡心、嘔吐、頭痛、皮疹、粒細胞減少、貧血和肝功能不良.如不見效和有不良反應,可改用甲硝噠唑.新黴素和酞磺噻唑也有效用.
3、激素治療:腎上腺皮質激素、氫可的松和強的松可改進全身狀況,使病程緩解,排糞次數減少,復發癥狀減輕和食欲增加.但也有的病人效果不好,並可使潰瘍穿孔,出血和愈合緩慢.現在認為應用范圍較小,對於急性暴發性或早期發作嚴重的病人可使癥狀明顯減輕,病情好轉;對於長期反復發作的效果並不滿意;促皮質激素單位溶於葡萄糖溶液,靜脈滴註,癥狀改進後改用肌肉註射.氫可的松靜脈註射,癥狀緩解後逐漸減量,可給藥.皮質激素對緩解癥狀比可的松效用較好,但維持緩解的效用不如可的松.這種治療如癥狀無改進,不應繼續超過2周.
4、免疫抑制藥:硫唑嘌呤,每日1次,可改變病的進程,抑制臨床表現,但不能改變基礎病,常用於靜止期減少復發,也可能中毒,應加註意.6硫基嘌呤(6-MP)與激素合用可減輕癥狀.
5、止瀉藥:可減少排糞次數,減輕腹痛,常用復方苯乙哌啶、可待因和復方樟腦酊.止瀉藥物對急性發作的潰瘍性結腸炎可能引起中毒性巨結腸,應慎重使用.也可給鎮靜藥物和解痙藥物.
6、保留灌腸:常用於直腸和乙狀結腸炎,可減輕癥狀,促使潰瘍愈合.
腸炎患者自我鍛煉法
1、做時全身放松,排除雜念,姿勢取仰臥式,雙眼微閉,深呼吸,先提肛30次,向上提時吸氣,向下放時呼氣.一提一放為一次.
2、提肛時一定要意守肛門,做完30次後再揉腹200次,揉腹前要排凈大小便,不宜過飽過餓.
3、揉時手心向下,右手放在肚臍上,左手放在右手手背上,按順時針方向揉腹,力度適中,揉的幅度由小到大,即先從肚臍開始,再慢慢擴大,直到整個腹部,揉一圈為一次,揉腹時要意守丹田(肚臍下約5厘米處),在揉腹前心中默念“消炎、止痛、痊愈"六字.
4、做完運動之後,雙手放在肚臍上,還是左手放在右手上,做深呼吸三次,平躺三分鐘後起床.
此法要持之以恒,揉腹時如出現腹部溫熱感,腸鳴或排氣現象均屬正常.
治愈標準
慢性結腸炎的治愈標準,一般來說,必須是大便完全恢復正常,日行1次或隔日1次,糞便成形,不再出現粘凍和腹痛等癥狀,並經內鏡檢查,證實結腸粘膜的充血、水腫已經消除時,這時結腸炎才達到臨床治愈標準.臨床上有不少患者自我感覺癥狀消失,自己主張停藥,這時未經內鏡檢查,其實疾病還沒有完全治愈,這樣停藥就容易復發的,建議在醫生的指導下合理用藥,達到臨床治愈標準,並長期保持良好狀態.
結腸炎治療誤區
1.腹瀉就是結腸炎--盲目服藥
2.結腸炎應該消炎--濫用抗生素
3.用藥見效後未能鞏固--中途停藥
4.隻重視藥物治療--忽視營養補充和心理調適
結腸炎 K52.909 非特異性潰瘍性結腸炎饮食
1、少纖維、低脂肪食物有促進腸蠕動、刺激腸壁的作用,但不易消化,對腸道不利,故應限制.
2、註意補充蛋白質及維生素.
3、慢性腸炎如有脫水低鈉現象時,應及時補充淡鹽水,食用菜葉湯以補充水、鹽和維生素的丟失.
4、排氣、腹瀉過強時,應少食糖及易產生發酵的食物:如薯類、豆類、牛奶等.
5、柿子、石榴、蘋果都含有鞣酸及果膠成分,均有收斂止瀉作用,慢性結腸炎可適量食用.
結腸炎 K52.909 非特異性潰瘍性結腸炎并发症
1、中毒性腸擴張:這是本病的一個嚴重並發癥,多發生在全結腸炎的病人,死亡率可高達44%,臨床表現為病情迅速惡化,中毒癥狀明顯,伴有腹瀉、腹部壓痛和反跳痛,腸鳴音減弱或消失,白細胞數增多,易並發腸穿孔.
2、腸狹窄:多發生在病變廣泛、病程持續長達5-25年以上的病例,其部位多見於左半結腸,乙狀結腸或直腸,臨床上一般無癥狀,嚴重時可引起腸阻塞,在本病出現腸狹窄時,要警惕腫瘤,鑒別良性惡性.
3、腸穿孔:多為中毒性腸擴張的並發癥,也可出現嚴重型,多發生於左半結腸,皮質激素的應用被認為是腸穿孔的一個危險因素.
4、腸息肉、結腸癌:結腸炎超過五年,腸道潰瘍面在炎癥的長期刺激下容易異常增生,引發腸息肉,一厘米以上腸息肉癌變率極高;另外,約5%腸炎病例可發生癌變,多見於病變累及全結腸,幼年起病和病史超過10年者.
1/2 1 2 下一页 尾页