脂肪肝 K76.001 肝痞 肝癖 脂肝 fatty liver
脂肪肝 K76.001 肝痞 肝癖 脂肝 fatty liver百科
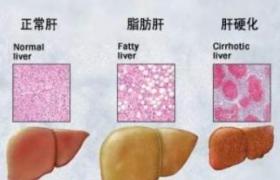
由於疾病或藥物等因素導致肝細胞內脂質積聚超過肝濕重的5%,稱之為脂肪肝(fattyliver),肝內積聚的脂質依病因不同可以是三酰甘油、脂肪酸、磷脂或膽固醇酯等,其中以三酰甘油為多.根據脂肪含量,可將脂肪肝分為輕型(含脂肪5%~10%)、中型(含脂肪10%~25%)、重型(含脂肪25%~50%或>30%)三型,脂肪肝是一個常見的臨床現象,而不是一個獨立的疾病,包括脂肪變性,脂肪肝炎和肝硬化等病理改變.脂肪肝臨床表現輕者無癥狀,重者病情兇猛,實驗室檢查缺乏特異性,確診靠肝穿刺活檢.一般而言,脂肪肝屬可逆性疾病,早期診斷並及時治療常可恢復正常.
脂肪肝 K76.001 肝痞 肝癖 脂肝 fatty liver
脂肪肝 K76.001 肝痞 肝癖 脂肝 fatty liver病因
脂肪肝的病因學包括脂肪肝發生的條件(誘因)和導致脂肪肝的原因(致病因素)兩個方面,在脂肪肝的發生發展過程中,機體的免疫狀態,營養因素,遺傳因素,生活方式以及年齡和性別等均起相當重要的作用,即為脂肪肝發病的條件因素.
脂肪肝的致病因素有化學因素,營養因素,內分泌代謝因素,生物性致病因素,遺傳因素等.
化學因素(20%):
包括化學毒物(黃磷,砷,鉛,苯,四氯化碳,氯仿等),藥物(甲氨蝶呤,四環素,胺碘酮,糖皮質激素等),酒精等,嗜酒一直是歐美脂肪肝和肝硬化最常見的原因.
營養因素(20%):
飲食過多,體重超重造成的肥胖是近年來引起脂肪肝最常見的因素之一,蛋白質及熱量缺乏是脂肪肝的另一重要原因.營養不良是一種慢性營養缺乏病,主要是由於人體長期缺乏能量和蛋白質所致,根據原因不同,可分為原發性和繼發性兩大類.
(1)原發性營養不良:主要因食物蛋白質和能量供給或攝入不足,長期不能滿足人體生理需要所致,多發生在發展中國傢或經濟落後地區.
(2)繼發性營養不良:多由其他疾病所誘發,歐美等發達國傢以及年長兒童和成年人中發生的營養不良以繼發性為多,常見於吸收不良綜合征,慢性感染與炎癥性疾病和惡性腫瘤等慢性消耗性疾病,食物中缺乏蛋白質,即使熱量足夠也可引起脂肪肝,營養不良引起的脂肪肝主要見於兒童許多內分泌代謝性疾病如皮質醇增多癥,甲狀腺功能亢進,高尿酸血癥,高脂蛋白血癥和糖尿病高脂血癥等均可引起肝細胞脂肪變性,其中以非胰島素依賴性糖尿病與脂肪肝的關系最為密切.
生物因素(20%):
包括病毒和細菌等病原微生物及寄生蟲,這些致病因素主要引起肝細胞變性壞死及炎性細胞浸潤,近來研究發現部分丙型肝炎病毒,丁型肝炎病毒感染可分別引起大泡性和小泡性肝細胞脂肪變性,肺結核,敗血癥等一些慢性細菌感染性疾病,也可因營養不良,缺氧以及細胞毒素損害等因素導致肝細胞脂肪變性,此外各型病毒性肝炎恢復期以及慢性病毒感染均可誘發肥胖性脂肪肝.
遺傳因素(10%):
主要是通過遺傳物質基因的突變或染色體的畸變直接致病的,在肝臟,它們主要引起先天性代謝性肝病,其中肝豆狀核變性,半乳糖血癥,糖原累積病,果糖耐受不良等遺傳性疾病可引起大泡性脂肪肝,而尿素循環酶先天性缺陷,線粒體脂肪酸氧化遺傳缺陷等則可引起小泡性脂肪肝,此外某些傢庭中的人具有某種疾病的素質,如肥胖,Ⅰ型糖尿病,原發性高脂血癥等,此種現象稱其為遺傳易感性.
發病機制
1.發病機制食物中脂肪經酶水解並與膽鹽結合,由腸黏膜吸收,再與蛋白質,膽固醇和磷脂形成乳糜微粒,乳糜微粒進入肝臟後在肝竇庫普弗細胞分解成甘油和脂酸,脂酸進入肝細胞後在線粒體內氧化,分解而釋出能量;或酯化合成三酰甘油;或在內質網轉化為磷脂及形成膽固醇酯,肝細胞內大部分的三酰甘油與載脂蛋白等形成極低密度脂蛋白(VLDL)並以此形式進入血液循環,VLDL在血中去脂成為脂酸提供給各種組織能量,脂類代謝障礙是產生脂肪肝的原因:
(1)食物中脂肪過量,高脂血癥及脂肪組織動員增加(饑餓,創傷及糖尿病),遊離脂肪酸(FFA)輸送入肝增多,為肝內三酰甘油合成提供大量前體.
(2)食物中缺乏必需脂肪酸,急性酒精中毒,急性蘇氨酸缺乏,攝入大劑量巴比妥鹽等使肝細胞內三酰甘油及遊離脂酸合成增加.
(3)熱量攝入過高,從糖類轉化為三酰甘油增多.
(4)肝細胞內遊離脂酸清除減少,過量飲酒,膽堿缺乏,四氯化碳和乙硫氨酸中毒等均可抑制肝內遊離脂酸的氧化,乙硫氨酸中毒及膽堿缺乏可阻斷磷脂合成.
(5)VLDL合成或分泌障礙等一個或多個環節,破壞脂肪組織細胞,血液及肝細胞之間脂肪代謝的動態平衡,引起肝細胞三酰甘油的合成與分泌之間失去平衡,最終導致中性脂肪為主的脂質在肝細胞內過度沉積形成脂肪腫.

脂肪肝 K76.001 肝痞 肝癖 脂肝 fatty liver
脂肪肝 K76.001 肝痞 肝癖 脂肝 fatty liver症状
脂肪肝的典型癥狀
惡心乏力腹水腹痛腹脹黃疸疲乏疲勞脾腫大 腎功能衰竭
脂肪肝的臨床表現與其病因,病理類型及其伴隨疾病狀態密切相關,臨床上,根據起病緩急可將脂肪肝分為急性和慢性兩大類,前者相對少見,病理上多表現為典型的小泡性肝細胞脂肪變;後者主要指由肥胖,糖尿病和酗酒等引起的大泡性肝細胞脂肪變.
1.急性小泡性脂肪肝
急性小泡性脂肪肝臨床表現類似急性或亞急性重癥病毒性肝炎,常有疲勞,惡心,嘔吐和不同程度黃疸,甚至出現意識障礙和癲癇大發作,嚴重病例短期內迅速發生肝性腦病,腹水,腎功能衰竭以及彌散性血管內凝血(disseminatedintravascularcoagulation,DIC),最終可死於腦水腫和腦疝,當然,也有部分急性小泡性脂肪肝臨床表現輕微,僅有一過性嘔吐及肝功能損害的表現,肝活檢提示小泡性脂肪變,但炎癥細胞浸潤和壞死並不明顯,電鏡可見線粒體異常.
2.慢性大泡性脂肪肝
慢性大泡性脂肪肝即通常所述脂肪肝,好發於中老年人,男性可能多於女性,起病隱匿,一般多呈良性經過,癥狀輕微且無特異性,即使已發生脂肪性肝炎和肝硬化,有時肝病相關癥狀仍可缺如,故多在評估其他疾病或健康體檢作肝功能及影像學檢查時偶然發現.
肝臟腫大為脂肪肝的常見體征,發生率可高達75%以上,多為輕至中度肝臟腫大,表面光滑,邊緣圓鈍,質地正常或稍硬而無明顯壓痛,門靜脈高壓等慢性肝病的體征相對少見,脾腫大的檢出率在脂肪性肝炎病例中一般不超過25%,局灶性脂肪肝由於病變范圍小,臨床表現多不明顯,但同時並存其他肝病時例外.
(1)癥狀:輕度脂肪肝可無任何臨床癥狀,尤其是老年人由於飲食過量或高脂飲食造成者,臨床稱為“隱性脂肪肝",中度或重癥患者,特別是病程較長者癥狀較明顯,常見的癥狀有癥狀者多表現為疲乏,食欲不振,右季脅痛,惡心,腹脹等肝功能障礙癥狀,可伴腹痛,主要是右上腹痛,偶爾中上腹痛,伴壓痛,嚴重時有反跳痛,發熱,白細胞計數增高,似急腹癥的表現,需要及時處理,此種表現少見,手術中見肝包膜被伸張,肝韌帶被牽扯,病人疼痛原因是肝包膜受伸張,肝韌帶被牽拉,脂肪囊腫破裂和發炎等所致,重癥脂肪肝可合並門靜脈高壓癥和消化道出血,同時由於維生素缺乏還可伴有貧血,舌炎,外周神經炎以及神經系統癥狀,可以有腹水和下肢水腫,其他還可有蜘蛛痣,男性乳房發育,睪丸萎縮,陽痿,女子有閉經,不孕等.
(2)體征:體質超重肥胖者占64%,肝臟腫大占15%,可有肝區叩壓痛,脾腫大,以及皮膚出現蜘蛛痣和肝掌等.

脂肪肝 K76.001 肝痞 肝癖 脂肝 fatty liver
脂肪肝 K76.001 肝痞 肝癖 脂肝 fatty liver检查
脂肪肝需做的檢查項目
尿素尿酸尿素氮膽堿酯酶胰島素纖維蛋白原酶學檢查血糖CT檢查肝功能檢查 實驗室檢查
1.血清酶學檢查
(1)ALT,AST:一般為輕度升高,達正常上限的2~3倍,酒精性脂肪肝的AST升高明顯,AST/ALT>2有診斷意義,非酒精性脂肪肝時則ALT/AST>1,ALT>130U,提示肝小葉脂肪浸潤明顯,ALT持續增高提示有脂肪性肉芽腫.
(2)γ-GT,ALP:酒精性脂肪肝時γ-GT升高較常見,ALP也可見升高,達正常上限的2倍;非酒精性脂肪肝患者γ-GT可以升高.
(3)GST:可反映應激性肝損傷,較ALT更敏感.
(4)谷氨酸脫氫酶(GDH),鳥氨酸氨甲酰轉移酶(DCT),GDH為線粒體酶,主要在肝腺泡Ⅲ帶富有活性,DCT為尿素合成酶,參與轉甲基反應,脂肪肝時兩酶都升高,尤其是酒精性脂肪肝,其GDH/OCT>0.6.
(5)膽堿酯酶(CHE),卵磷脂膽固醇酰基轉移酶(LCAT):80%脂肪肝血清CHE和LCAH升高,但低營養狀態的酒精性脂肪肝升高不明顯,CHE對鑒別肥胖性脂肪肝有一定意義.
2.血漿蛋白變化
(1)β球蛋白,α1,α2,β脂蛋白多升高.
(2)白蛋白多正常.
(3)肥胖性脂肪肝時,LDL-C升高,HDL-C顯著降低,ApoB,ApoE,ApoCⅡ和Ⅲ升高.
3.血漿脂類TG,FA,膽固醇,磷脂常升高,其中膽固醇升高顯著,常>13mmol/L.
4.色素排泄試驗BSP,ICG排泄減少,在肥胖性和酒精性脂肪肝時,因為脂肪貯積多在肝腺泡Ⅲ帶,而色素處理也在此部位,肝臟脂肪貯積影響瞭肝細胞排泄色素的功能,排泄減少的程度與肝臟脂肪浸潤程度有關.
5.膽紅素嚴重脂肪肝時可有血膽紅素升高,輕中度脂肪肝膽紅素多正常.
6.凝血酶原時間(PT)非酒精性脂肪肝多正常,部分可延長.
7.血胰島素水平呈高反應延遲型,糖耐量曲線高峰上升,下降延遲.
8.血尿素氮,尿酸偶見升高.
輔助檢查
1.B超檢查彌漫性脂肪肝的超聲波圖像主要表現為回聲波衰減,按其衰減的程度,脂肪肝可分為3種:
(1)輕度脂肪肝:表現為近場回聲增強,遠場回聲衰減不明顯,肝內管狀結構仍可見.
(2)中度脂肪肝:前場回聲增強,後場回聲衰減,管狀結構模糊.
(3)重度脂肪肝:近場回聲顯著增強,遠場回聲明顯衰減,管狀結構不清,無法辨認,超聲對重度脂肪肝的靈敏度達95%.
2.CT檢查脂肪肝CT圖像與實時超聲(US)圖像表現不同,CT診斷的準確性優於B超,主要表現為肝密度普遍或局限性降低,甚至低於脾及肝內血管密度,而相比之下,門靜脈內回聲增強,密度降低與脂肪化嚴重程度相一致,動態的CT變化可反映肝內脂肪浸潤的增減,彌漫性脂肪肝在CT上表現為肝的密度普遍低於脾臟和肝內血管密度;重度脂肪肝時,肝臟CT值可降至10Hu左右(正常肝的密度比脾臟高6~12Hu),增強後CT掃描,脂肪肝的肝內血管影顯示得非常清楚,其形態,走向均無異常,有時血管可變細,變窄,但無推移,包繞現象,有助於鑒別肝癌與脂肪肝內的灶性非累及區(正常“肝島").
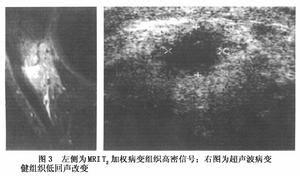
3.MRI檢查一般認為其價值較US和CT為小,脂肪肝的磁共振(MRI)表現為全肝,一葉或灶性脂肪浸潤,自旋回波(SE)序列和反轉恢復(IR)脈動序列的T1加權信號正常,短的IR序列和SE的T2加權像信號可稍高,但隻顯示脂肪的質子像;脂肪浸潤區為高信號,肝內血管位置正常,近年有人用MRI測定肝組織脂肪含量.
4.肝活檢是確診脂肪肝的重要方法,尤其對局限性脂肪肝,在B超引導下抽吸肝組織活檢遠較過去盲目肝穿刺法準確,安全,活檢的意義在於確定肝內是否存在脂肪浸潤,有無纖維化以及排除非創傷性檢查中難以鑒別的占位性病變,對於治療方案的選擇亦有指導價值,脂肪肝活體組織檢查的適應證:
(1)局灶性脂肪肝或彌漫性脂肪肝伴正常肝島難以與惡性腫瘤區別,需要在B超引導下進行肝活檢.
(2)探明某些少見的脂肪性肝疾患的病因,如膽固醇酯貯積病,糖原累積病,Wilson病等.
(3)無癥狀性可疑的非酒精性脂肪性肝炎,肝活檢是惟一的確診手段.
(4)戒酒和酒精性肝病或酒精性肝病有不能解釋的臨床或生化異常表現者,以及酒精性肝炎考慮皮質類固醇治療前需肝活檢排除活動性感染.
(5)肥胖性脂肪肝患者減少原有體重的10%後,肝功能酶學仍持續異常者,需肝活檢尋找其他原因.
(6)懷疑重癥肝炎系脂肪肝所致,需肝活檢明確診斷並瞭解其病因者.
(7)評估某些血清學指標以及B超,CT等影像學檢查診斷脂肪肝,纖維化的可靠性,需以肝活組織學改變作為金標準,並用以客觀評價某一治療方案對脂肪肝纖維化治療的確切效果.
(8)任何懷疑不是單純性肝細胞脂肪變或懷疑多種病因引起的脂肪肝或肝功能損害者,需通過肝活檢明確其具體病因或以何種病因為主.
脂肪肝 K76.001 肝痞 肝癖 脂肝 fatty liver预防
1、合理膳食每日三餐膳食要調配合理,作到粗細搭配,營養平衡,足量的蛋白質能清除肝內脂肪.
2、適當運動每天堅持體育鍛煉,可視自己體質選擇適宜的運動項目,如慢跑,打乒乓球,羽毛球等運動;要從小運動量開始,循序漸進,逐步達到適當的運動量,以加強體內脂肪的消耗.
3、慎用藥物,肝臟是人體的化工廠,任何藥物進入體內都要經過肝臟解毒,所以,平時不要動不動就吃藥,特別不要隨便吃廣告上宣傳的所謂保健類的藥物,對出現有癥狀的脂肪肝患者,在選用藥物時更要慎重,謹防藥物的毒副作用,特別對肝臟有損害的藥物絕對不能用,避免進一步加重肝臟的損害.
4、此外,心情要開朗,不暴怒,少氣惱,註意勞逸結合等也是相當重要的.
脂肪肝 K76.001 肝痞 肝癖 脂肝 fatty liver治疗
(一)治療
1.脂肪肝的治療原則
脂肪肝不僅是一個可逆性疾病,而且也是全身性疾病在肝臟的一種病理表現,如能早期發現,針對病因及時綜合治療,肝內病變在進一步演變為肝硬化以前仍可得到逆轉,脂肪肝的治療原則可概括為:
(1)去除病因和誘發因素,積極控制原發病.
(2)調整飲食方案,糾正營養失衡.
(3)堅持必要的鍛煉以維持理想的體重.
(4)維持相對正常的血脂,血糖水平.
(5)自我保健意識的教育以糾正不良行為.
(6)必要時適當輔以保肝,祛脂,抗肝纖維化類藥物,促進肝內脂質排泄,防止肝細胞壞死,炎癥及纖維化.
2.去除病因
脂肪肝是一種多病因引起的獲得性疾病,尋找與去除病因和積極控制原發病對脂肪肝的防治至關重要,輕度或中度脂肪肝在去除病因和控制原發病後,肝組織學改變即可獲得好轉,甚至完全恢復正常,大多數藥物性脂肪肝在及時停藥後2~3個月內可完全恢復正常,因長期酗酒,酒精中毒所致的酒精性脂肪肝患者應戒酒,戒酒對單純性酒精性脂肪肝絕對有效,肝內脂肪沉積一般在戒酒數周或數月內完全消退;營養不良性脂肪肝者應合理加強營養;因小腸改道手術所致的脂肪肝,應重新手術吻合,使腸管恢復到改道前的狀況,並補充必需氨基酸;肥胖和糖尿病性脂肪肝治療的關鍵在於有效控制體重和血糖;胃腸外營養所致脂肪肝應避免過高熱量及過多脂肪乳劑的輸註,並盡可能及早開放經口或經管飼飲食;慢性肝炎患者不論病情是否需要,長期過高熱量攝入和過分強調休息,均可因體重增加而誘發脂肪肝,故應盡可能避免這些因素;妊娠嘔吐引起的脂肪肝補充營養後肝臟損傷消失,而妊娠期急性脂肪肝在終止妊娠和控制並發癥後,肝內脂肪沉積可完全消退,且不留任何後遺癥.
3.合理膳食
脂肪肝飲食治療的原則主要為適宜的熱量攝取,合理分配三大營養要素並兼顧其質量,適當補充維生素,礦物質及膳食纖維,戒酒和改變不良飲食習慣,調整飲食是治療大多數慢性脂肪肝的基本方法,也是預防和控制脂肪肝進度的重要措施,飲食療法應根據患者理想的目標體重,正確調整每天熱能攝入和科學分配各種營養要素,堅持合理的飲食制度,瘦肉,魚類,蛋清及新鮮蔬菜等富有含親脂性物質的膳食,有助於促進肝內脂肪消退,高纖維類的食物有助於增加飽感及控制血糖和血脂,對於營養過剩性脂肪肝尤其重要,值得註意的是,脂肪肝患者飲食中仍要含適量的脂肪,並註意適當控制糖類的攝入,因為適量脂肪攝入為人體健康所必需,即使攝入不含脂肪的食物,機體仍可利用糖類及氨基酸前身物質合成脂肪;而攝入過多糖類,特別是富含單糖或雙糖的甜食,可增加胰島素的分泌促使糖轉化為脂肪,對於酒精性肝病,惡性營養不良和蛋白質-熱量營養不良引起的脂肪肝以及脂肪肝性肝硬化,特別應強調補充足夠優質蛋白及熱量的營養支持療法,蛋白質攝入不足可加劇肝內脂肪沉積,而高蛋白飲食可增加載脂蛋白,特別是VLDL的合成,有利於將脂質順利運出肝臟,減輕脂肪肝,並有利於肝細胞功能恢復和再生,因此,脂肪肝病人每天蛋白質的攝入量不宜低於60g,素食者植物蛋白不應低於80g/d,但糖尿病性脂肪肝兼有腎病的患者蛋白質攝入量不宜過多,總之應根據患者不同的病因和病情來制定不同的飲食治療方案,並在病情變化時及時進行調整.
4.運動療法
對肥胖,糖尿病,高脂血癥引起的脂肪性肝炎患者,可在醫生指導下完成中等量的運動,即最大強度的50%左右,使心率達到一定標準(20~30歲,130次/min;40~50歲,120次/min;60~70歲,110次/min),每次持續10~30min,每周3次以上,對肥胖者運動療法比單純節食減肥更重要,其原因為運動減肥祛除的主要是腹部內臟脂肪,常可引起三酰甘油,低密度脂蛋白(LDL)下降及高密度脂蛋白(HDL)升高,葡萄糖耐量改善以及血壓下降,每天鍛煉熱能消耗1260kJ,4個月可減重4.5kg.
(二)預後
脂肪肝患兒在去除病因之後,除個別先天性遺傳原因之外,大部分預後良好,肝內堆積脂肪可很快消失,一般肝臟在1~2個月內恢復正常大小,部分脂肪肝病兒可因肝細胞內堆積的脂肪過多,融合成脂肪囊腫,此囊腫破裂可致肺栓塞而猝死,Reye`s綜合征可因肝功能衰竭而致死亡,部分脂肪肝可演變為肝硬化,在病程中發生合並癥而死亡.
妊娠急性脂肪肝Reye`s綜合征,以及四氯化碳,黃磷,四環素,丙戊酸鹽等引起的小泡性脂肪肝,多呈急性發病,臨床表現和預後與急性重癥肝炎相似,但大塊肝壞死罕見,若能得到有效的處理,病情可在短期內迅速好轉,而無任何後遺癥.
脂肪肝 K76.001 肝痞 肝癖 脂肝 fatty liver饮食
食療方(僅供參考,詳細情況詢問醫生)
1.何首烏粥
取何首烏20克,粳米50克,大棗2枚.將何首烏洗凈曬幹,打碎備用,再將粳米、紅棗加清水600毫升,放入鍋內煮成稀粥,兌入何首烏末攪勻,文火煮數沸,早晨空腹溫熱服食.
2.赤小豆鯉魚湯
取赤小豆150克,鯉魚1條(約500克),玫瑰花6克.將鯉魚活殺去腸雜,與餘兩味加水適量,共煮至爛熟.去花調味,分2~3次服食.
3.菠菜蛋湯
取菠菜200克,雞蛋2隻.將菠菜洗凈,人鍋內煸炒,加水適量,煮沸後,打入雞蛋,加鹽、味精調味,佐餐.
4.靈芝河蚌煮冰糖
取靈芝20克,蚌肉250克,冰糖60克.將河蚌去殼取肉,用清水洗凈待用.靈芝入沙鍋加水煎煮約1小時,取濃汁加入蚌肉再煮,放入冰糖,待溶化即成,飲湯吃肉.
5.兔肉煨山藥
取兔肉500克,懷山藥50克,鹽少許.將兔肉洗凈切塊,與懷山藥共煮,沸後改用文火煨,直至爛熟,飲湯吃肉.
脂肪肝 K76.001 肝痞 肝癖 脂肝 fatty liver并发症
脂肪肝可以是一個獨立的疾病,也可以是某些全身性疾病的並發表現.
1、常並發有酒精中毒的其他表現,如酒精依賴,胰腺炎,周圍神經炎,貧血,舌炎,酒精性肝炎,肝硬化等.
2、營養過剩型脂肪肝常管理層其他基礎疾病並發出現,如肥胖癥,糖尿病,高脂血癥,高血壓,冠狀動脈粥樣硬化性心臟病(簡稱冠心病),痛風,膽石癥等.
3、營養不良性脂肪肝常與慢性消耗性疾病並存,如結核病,潰瘍性結腸炎等.
4、妊娠急性脂肪肝常並發有腎功能衰竭,低血糖,胰腺炎,敗血癥,彌散性血管內凝血(DIC)等.
5、重癥脂肪肝患者可以有腹水和下肢水腫,其他還可有蜘蛛痣,男性乳房發育,睪丸萎縮,陽痿,女子有閉經,不孕等.
1/2 1 2 下一页 尾页