小兒呼吸衰竭 小兒呼衰
小兒呼吸衰竭 小兒呼衰百科
呼吸衰竭(respiratoryfailure)是一種重危的臨床綜合病征,為兒科常見的急癥之一,也是引起死亡的多見原因,簡稱呼衰,呼衰是指由於各種原因導致中樞和(或)外周性呼吸生理功能障礙,使動脈血氧分壓(PaO2)<8kPa(60mmHg)或伴有動脈二氧化碳分壓(PaCO2)>6.67kPa(50mmHg),並存在呼吸困難癥狀的臨床綜合征.小兒多見急性呼吸衰竭.
小兒呼吸衰竭 小兒呼衰
小兒呼吸衰竭 小兒呼衰病因
根據年齡分類(20%):
(1)新生兒階段:一般指出生後28天內出現的呼吸系統或其他系統疾病導致的呼吸衰竭,多因窒息,缺氧,肺發育不成熟,吸入羊水胎糞,肺部或全身感染導致,此外,先天性畸形和發育障礙導致上,下呼吸道梗阻,膈疝使肺部受壓迫等,也可以導致呼吸衰竭.
(2)嬰幼兒階段:多為支氣管肺炎,中樞感染等導致,也可以因氣道和肺部免疫系統發育不完善,容易感染細菌和病毒,導致肺炎和呼吸衰竭.
(3)兒童階段:多可因肺炎,先天性心臟病,哮喘持續狀態,感染性疾病,肺外臟器功能衰竭等發展而來,此外,外傷,手術創傷,氣道異物,溺水,中毒等也會嚴重影響到呼吸功能,導致急性呼吸衰竭.
根據中樞性和外周性病因的分類(20%):
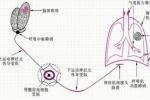
(1)中樞性:原發病對腦部的傷害,腦水腫或顱內高壓影響呼吸中樞的正常功能,導致中樞呼吸運動神經元的沖動發放異常,而出現呼吸頻率和節律異常,臨床主要為通氣功能異常,如顱內感染,出血,頭顱創傷,窒息和缺氧等,藥物中毒,酸中毒,肝腎功能障礙也可以導致中樞性呼吸衰竭.
(2)外周性:原發於呼吸器官,如氣道,肺,胸廓和呼吸肌病變,或繼發於肺部及胸腔以外臟器系統病變的各種疾病.
根據感染和非感染性病因的分類(20%):
(1)感染性疾病:如細菌,病毒,真菌,原蟲性肺炎並發呼吸衰竭,或敗血癥等全身性感染導致急性肺部炎癥,損傷,水腫,出血等病變,中樞感染也是導致呼吸衰竭的重要原因.
(2)非感染性:如手術,創傷,吸入,淹溺,中毒等導致的中樞性和外周性呼吸衰竭.
4.腦膜炎合並呼吸衰竭,或者多臟器功能衰竭合並呼吸衰竭.
根據病理生理特點的分類(20%):
(1)急性呼吸衰竭:多為急性發作並出現持續低氧血癥,依賴緊急復蘇搶救.
(2)慢性呼吸衰竭:多表現為肺部基礎疾病進行性損害,導致失代償,出現高碳酸血癥和酸中毒.
(3)血氧和二氧化碳水平:也有臨床根據血氣分析診斷呼吸衰竭為Ⅰ型(低氧血癥型)和Ⅱ型(低氧血癥伴高碳酸血癥).
呼衰的病因可分為3個大類:即呼吸道梗阻,肺實質病變和呼吸泵異常,三者又相互關聯.

小兒呼吸衰竭 小兒呼衰
小兒呼吸衰竭 小兒呼衰症状
小兒臨床多見急性呼吸衰竭,除有原發病的表現外,出現低氧血癥,或合並高碳酸血癥,出現多種臨床異常情況.
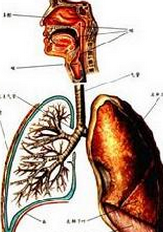
1、呼吸系統由於小兒肺容量小,為滿足代謝需要,肺代償通氣主要依靠呼吸頻率加快獲得.當呼吸頻率40次/min,有效肺泡通氣量呈下降趨勢.因此呼吸困難多表現為淺快,嬰幼兒甚至可以達到80~100次/min,出現三凹征.當呼吸肌疲勞後,呼吸速度變慢,同時伴嚴重低氧和高二氧化碳瀦留,出現多種臨床異常表現;當血氧飽和度80%時(PaO26.67kPa)出現發紺;但如果患兒貧血,發紺可以不明顯.高碳酸血癥時,可以出現皮膚潮紅、口唇櫻桃紅色,並不反映循環改善,須加以區別.若PaCO212.0kPa(90mmHg)時,可對呼吸中樞產生麻醉作用,僅能靠缺氧對化學感受器的刺激來維持呼吸運動,此時如給高濃度氧,反而可抑制呼吸.
2、神經系統低氧血癥時出現煩躁不安,意識不清、嗜睡、昏迷、驚厥.中樞性呼吸衰竭出現呼吸節律不齊,潮式呼吸;呼吸衰竭後期出現視神經受到壓迫時,可以出現瞳孔不等大改變.
3、心血管系統低氧血癥早期心率加快、心輸出量提高、血壓上升;後期出現心率減慢、心音低鈍、血壓下降、心律失常.
4、其他臟器系統低氧可以導致內臟血管應激性收縮,消化道出血和壞死,肝功能損害出現代謝酶異常增高,腎臟功能損害可出現蛋白尿、少尿和無尿等癥狀.
小兒呼吸衰竭 小兒呼衰
小兒呼吸衰竭 小兒呼衰检查
1.尿常規及血清肌酐
正常者,可排除腎性酸中毒.
2.血氣分析
能準確地反映呼衰時體內缺氧和酸中毒的具體情況,方法簡單,自應用微量測定以來,可多次重復進行,以觀察其動態變化,同時還可瞭解機體對酸中毒的代償程度和循環功能,與臨床現象,簡易通氣量測定,電解質檢查等作綜合判斷,對指導治療具重要意義.
(1)低氧血癥的分析:
①動脈氧分壓改變的意義:A.呼吸空氣時血氧分壓的改變:若PaO2在正常范圍,表示患兒肺的換氣功能正常,一般PaO2在8.0kPa(60mmHg)以上,不會造成缺氧狀態,血氧分壓下降的數值與嚴重程度不是直線的關系,這是由氧解離曲線所決定的:PaO2在10.6kPa(80mmHg),相當於SO294%,這是正常成人PaO2的下限,PaO2在8.0kPa(60mmHg),相當於SO290%,這是氧解離曲線的開始轉折部位,在此以下,隨著PaO2的下降,SO2下降較明顯,PaO2在5.3kPa(40mmHg),相當於SO275%,動脈血達此值時臨床已有明顯的發紺,在此以下時將有嚴重的缺氧,5.3kPa(40mmHg)也是混合靜脈血氧分壓的正常平均值,代表循環功能正常時,經過全身組織消耗後的血液內氧的水平,PaO2在2.7kPa(20mmHg),SO232%,動脈血達此值已近能夠存活的極限,PaO2低於正常,表示肺臟有換氣功能障礙或通氣不足,二者的區別方法:若PaCO2正常或偏低,而PaO2偏低,則肯定為換氣功能障礙,而非通氣不足,若PaCO2增高,PaO2下降則表示通氣不足,但也可能同時合並換氣功能障礙,進一步確定要結合臨床有無肺部病變,並計算肺泡-動脈氧壓差,肺泡-動脈氧壓差在正常范圍,表示換氣功能正常,肺部無重要病變,若肺泡-動脈氧壓差增大,表示有肺的換氣功能障礙,對PaO2下降者,可用下列簡便方法推斷其原因:計算PCO2與PaO2之和,此值在14.6~18.6kPa(110~140mmHg)提示通氣不足,此值小於14.6kPa(110mmHg)(包括吸氧患者),提示換氣功能障礙,此值大於18.6kPa(140mmHg),提示可能有技術誤差,B.吸氧時氧分壓改變的意義:通過吸入不同濃度的氧後PaO2的改變,可對引起PaO2下降的原因做出初步的判斷,吸低濃度氧時(吸入氧濃度在30%左右),根據PaO2升高的情況分為3種:吸氧後PaO2改善明顯,為因彌散功能障礙所致的氧分壓下降;吸氧後PaO2有一定程度的改變,為通氣/血流比例失調所致換氣功能障礙;因病理的肺內分流引起者,吸氧後血氧分壓升高不明顯,在同一患兒身上,可能3種換氣功能障礙的原因都存在,而患兒的病變與PaO2下降的程度也不相同,故以上判斷方法,隻能粗略推算,吸高濃度氧時(吸入氧濃度可在30%~60%)大多數患兒的PaO2均可升到正常10.6~13.3kPa(80~100mmHg)或近於正常8.0~10.6kPa(60~80mmHg)的水平,若PaO2仍在8.0kPa(60mmHg)以下,表示肺內有嚴重病變或給氧方法上存在問題,若固定吸氧濃度不變,PaO2逐漸升高則表示肺內病變逐漸好轉.
②缺氧的程度及類型:臨床上缺氧與低氧血癥並不是完全等同的定義,有的病兒可有缺氧,但並不一定有低氧血癥,根據PaO2,SaO2可將低氧血癥分為:輕度低氧血癥:SaO2>80%,PaO250~60mmHg(無發紺),中度低氧血癥:SaO260%~80%,PaO240~50mmHg(有發紺),重度低氧血癥:SaO2<60%,PaO2<40mmHg(嚴重發紺),根據病因,可將缺氧分為呼吸性,循環性,貧血性及組織性四類,不同類型的缺氧,血氧在動脈和靜脈內的變化各不相同,見表1,呼吸性缺氧系因肺換氣,通氣障礙,導致動脈內血氧不足(PaO2,SO2及血氧含量均降低),而靜脈血氧含量也隨之降低,右向左分流的先天性心臟病,靜脈血流入動脈內而使血氧下降,血氧的改變與呼吸原因所致相同,故也列為呼吸性缺氧,循環性缺氧則因循環過慢,以致組織供氧不足,且從血中攝取的氧在每毫升血為單位來講,也相應增多,故表現為動脈與靜脈氧含量差加大,貧血性缺氧主要因血紅蛋白量減少或質的改變,雖然動脈氧分壓和氧飽和度都無明顯下降(血紅蛋白質的異常,可有血氧飽和度的降低),但攜氧有限,氧含量減少,組織性缺氧是因組織酶系統障礙,不能利用動脈供應的氧,故靜脈氧含量增高.
(2)呼衰類型:
①Ⅰ型呼吸衰竭:PaO2<6.67kPa(50mmHg).
②Ⅱ型呼吸衰竭:PaO2<6.67kPa(50mmHg),PaCO2>6.67kPa(50mmHg),A.輕度:PaCO26.67~9.33kPa(50~70mmHg),B.中度:PaCO2>9.33~12.0kPa(70~90mmHg),C.重度:PaCO2>12.0kPa(90mmHg).
3.心,肝,腎功能及電解質
血清心肌酶譜,尿素氯,肌酐,轉氨酶,電解質測定等,有助於心臟,腎臟,肝臟功能受損及電解質紊亂的診斷.
4.肺活量
床邊測定肺活量,第1秒時間肺活量或高峰呼氣流速(PEER)可有助於瞭解通氣損害的程度,如肺活量占預計值1/2者,須考慮機械呼吸,占預計值1/3以下者,應即行機械呼吸,應做心電圖,胸片和B超,CT等檢查.
小兒呼吸衰竭 小兒呼衰预防
要積極治療導致呼吸衰竭的疾病,治療休克和嚴重感染時,要控制輸液速度和出入量平衡,避免長時間吸入高濃度氧,是防止急性呼吸衰竭的有效措施,血液氣體微量分析的臨床應用,可籍以觀察其功態改變,有助於早期發現異常,分析病因,及時處理,以搶救生命.
小兒呼吸衰竭 小兒呼衰治疗
(一)治療原則
為提高PaO2及SO2,降低PaCO2.小兒病情進展快,病死率高,應積極治療.
1.病因治療
針對引起呼吸衰竭的直接病因,采取各種有效措施.特別是要促進哪些引起呼吸衰竭的病變的恢復,如肺炎時的感染的控制、中樞神經疾患的腦水腫治療,ARDS患兒的肺水腫治療等.原發病不能立即解除的,改善血氣的對癥治療有重要作用;但呼吸功能障礙不同,側重點亦異.呼吸道梗阻患兒的重點在改善通氣,ARDS患兒重點在換氣的改善,而對肺炎則應兼顧兩方面.因此,正確的診斷是合理治療的前提,隻有對患兒呼吸衰竭病理生理特點有明確的瞭解,才能把握不同病情特點,采取不同的治療方案.
2.氧療
對於呼吸功能不全者,吸入低-中濃度氧(0.3~0.5)數小時,可以提高血氧飽和度(SO2>90%),急性缺氧用中等濃度氧(0.4~0.5),慢性缺氧給低濃度氧(0.3~0.4).呼吸衰竭患者吸入氧12~24h,可以解除低氧血癥,發紺和呼吸困難逐漸消退.長時間吸入低濃度氧一般不會產生嚴重不良反應.但吸入氧大於80%,24~48h可以導致氣道炎癥和水腫.甚至嚴重的氣道黏膜過氧化損傷.血氧水平過高,可以導致視網膜病變.動脈氧水平的提高必須和缺氧癥狀的改善相聯系,因組織攝取氧的能力受到氧解離曲線、血紅蛋白水平、心輸出量等因素影響.
3.氣道管理
保持呼吸道濕化和霧化,防止氣道上皮細胞過於幹燥而變性壞死.清除氣道分泌物可以采用拍背、氣道霧化等方法,也可以使用沐舒坦等藥物化痰.對於先天性或獲得性氣道發育導致通氣障礙者,或二氧化碳瀦留者,應給予氣管插管、機械通氣和必要的手術處理,目的為解除氣道阻塞、修復瘺管等先天性畸形.氣管插管後小兒應每隔1~2h向氣管滴入生理鹽水,然後行負壓氣道吸引.
4.機械通氣
(1)一般參數設置原則:調節潮氣和通氣頻率,保持通氣量相對穩定,控制PaCO2在4.7~6kPa(35~45mmHg).新生兒和小於3個月的嬰兒通氣頻率40~50次/min,幼兒為30~50次/min,兒童為20~40次/min.容量控制或壓力控制時的通氣潮氣量在6ml/kg.如果FiO2>40%方能夠維持SO2>85%,應將呼氣末正壓(PEEP)設置在2~4cmH2O.
(2)機械通氣效果判斷:對於肺泡通氣量與血氧合狀況是否合適,采用以下公式可以判斷潛在通氣和換氣效率:a/A(PO2)-PaO2/PAO2,其中PAO2=FiO2×(PB-PH2O)-PaCO2/R,PAO2為肺泡氣氧分壓,PB為海平面大氣壓(760mmHg),PH2O為肺泡氣水蒸發分壓(47mmHg),R為呼吸商(0.8).如果a/A>0.5,正常或輕度呼吸功能不全;a/A<0.5,呼吸衰竭或嚴重呼吸功能不全;a/A<0.3,嚴重呼吸衰竭,可以有呼吸窘迫.表5顯示肺泡氧分壓與通氣和血氣參數的關系.
(3)過度通氣:目前不主張采用過度通氣的方法,因可能對於新生兒和嬰幼兒帶來腦血流顯著下降,誘發缺血缺氧性腦損傷.對於通氣效果不佳者,可以容許存在高碳酸血癥,即PaCO2能夠保持在7~9kPa(50~65mmHg),而不必調高通氣潮氣量和氣道峰壓.必要時可以考慮將通氣頻率加快到50~70次/min,以增加分鐘通氣量.
5.呼吸興奮劑
對於中樞性急性呼吸衰竭,可以使用尼可剎米(可拉明)、鹽酸洛貝林(山梗菜堿)等藥物興奮呼吸中樞,但療效不持久,使用時必須確定氣道通暢,新生兒一般不用.尼可剎米(可拉明)肌內、皮下或靜註,小於6個月75mg/次,1~3歲125mg/次,4~7歲175mg/次.鹽酸洛貝林皮下或肌內1~3mg/次,靜註0.3~3mg/次,必要時間隔30min可重復使用.
小兒呼吸衰竭 小兒呼衰饮食
進食易消化、富含營養的食品,若病情較重者以流質,半流質為主.飲食不宜過咸,忌辛辣刺激之品.
小兒呼吸衰竭 小兒呼衰并发症
主要有消化道出血,心律失常,氣胸,DIC,淺層靜脈血栓及肺栓塞,氣管插管或切開的並發癥,繼發感染等.
1.發展為嚴重肺損傷和急性呼吸窘迫綜合征:中樞性呼吸衰竭可以發展為呼吸機相關性肺炎和肺損傷,持續機械通氣時,呼吸管理不善,可以導致氣道肺泡發育不良,呼吸道細菌感染,發展為肺炎,加重呼吸衰竭,化療和免疫抑制時,腸道缺血缺氧-再灌註性損傷等可以導致嚴重肺部感染性損傷,並發展為ARDS.
2.發展為肺外臟器功能衰竭:呼吸衰竭時持續低氧血癥可以導致肺部和肺外臟器功能衰竭,主要由於肺部炎癥細胞大量集聚,釋放促炎癥介質進入循環,攻擊肺外臟器,導致肺外臟器的功能和結構損害,可以發展為多臟器功能障礙和衰竭.
1/2 1 2 下一页 尾页