死胎 胎死宮內 子宮內死胎
死胎 胎死宮內 子宮內死胎百科
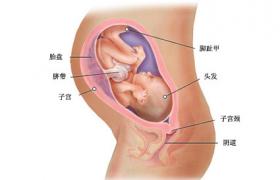
胎死宮內是指妊娠產物從母體完全排除之前胎兒已經死亡,早期胎兒死亡是孕周<20周,中、晚期分別指孕周20~27周及28周以上,WHO把胎兒死亡定義為胎兒無呼吸或任何其他生命征象,如心跳、臍帶搏動或明確的隨意肌肉的運動,在美國,國傢健康統計中心認為死胎為孕20周之後發生的胎兒死亡.在其他國傢,尤其是一些發展中國傢,則指孕28周以後發生的胎兒死亡.我國的死胎定義為孕20周以後的胎兒死亡及分娩過程中的死產,在所有已診斷妊娠中胎兒死亡率為15%~20%,孕20周後死胎約占全部妊娠的1%.
死胎 胎死宮內 子宮內死胎
死胎 胎死宮內 子宮內死胎病因
臍帶和胎盤因素(25%):
臍帶、胎盤是胎兒與母體之間的連結,任何一部分病變會影響胎兒的生存,在死胎、死產原因中占15.6%~35.2%.
母體因素(35%):
死胎中有1/3的病例是由於母體因素造成的.最常見的原因有產前出血、高血壓、糖尿病、多胎妊娠.這些因素隨死亡時間及孕周不同而不同.如高血壓在24~27周死胎中占10%,≥28周中隻占5%.母親糖尿病在活產嬰兒中占1.2%.而在死胎中占3.4%.產前出血在24~27周的死胎中占18%,死胎中占15.1%.以下為常見的導致胎兒死亡的母親疾病.
胎兒因素(25%):
(1)染色體畸形;(2)胎兒非染色體畸形;(3)胎兒水腫;(4)胎兒感染;(5)胎兒產時窒息.
死胎 胎死宮內 子宮內死胎
死胎 胎死宮內 子宮內死胎症状
胎死宮內的癥狀:
胎心音消失(無胎心音)痰有惡臭味陰道分泌物增多
癥狀
胎兒死亡後孕婦最常見的主訴有:①胎動消失;②體重不增或減輕;③乳房退縮;④其他:如感覺不適,有血性或水樣陰道分泌物,嘴裡有惡臭氣味等.
體征
(1)定期隨訪檢查,發現子宮不隨孕周增加而增大.
(2)胎心未聞及.
(3)胎動未捫及.
(4)腹部觸診未捫及有彈性的,堅固的胎體部分.
胎兒死亡後,孕婦自覺胎動停止,子宮停止增長,檢查時聽不到胎心,子宮比孕周小,可考慮為死胎,B超可證實.
根據自覺胎動停止,子宮停止增長,檢查胎心聽不到,子宮比妊娠周數小,可考慮為死胎,常用的輔助檢查有:B型超聲發現胎心和胎動消失是診斷死胎的可靠依據,若死亡過久可見顱板塌陷,顱骨重疊,呈袋狀變形,可診斷為死胎:多普勒胎心儀聽不到胎心可協助確診,妊娠晚期,孕婦24h尿雌三醇含量在3mg以下(不久前測定在正常范圍)也提示胎兒可能死亡,檢測羊水甲胎蛋白值顯著增高.

死胎 胎死宮內 子宮內死胎
死胎 胎死宮內 子宮內死胎检查
胎死宮內檢查項目:
血常規染色體核型分析血糖尿液分析
1.分娩前
(1)胎兒血紅細胞外周塗片檢查(Kleihauer-betke試驗).
(2)宮頸分泌物培養.
(3)尿液病毒分離/培養.
(4)母血病毒分離,弓形蟲等檢查.
(5)間接抗球蛋白試驗(indirectcoombs).
(6)空腹血糖或糖基血紅蛋白.
(7)抗心磷脂抗體,抗原抗體.
(8)狼瘡抗凝體(lupusanticoagulant).
(9)血常規.
(10)若死亡時間超過4周,每周纖維蛋白原及血小板測定直至分娩.
(11)羊水穿刺:行染色體核型分析及病毒,需氧,厭氧菌培養.
2.分娩後
(1)母親:評估凝血功能(血小板,APTT,纖維蛋白質)
(2)胎盤:
①兒面和母面細菌培養.
②胎盤組織行病毒分離,行染色體核型分析.
③胎盤組織病理學檢查,如輪廓狀胎盤,胎盤早剝,臍帶附著異常和胎盤大小異常.
④臍血培養.
(3)胎兒:
①咽喉部,外耳部,肛門行細菌培養.
②胎兒屍解.
影像學檢查
1.X線檢查
用來診斷胎死宮內最早是在1922年,在胎兒死亡早期,X線檢查可無任何異常發現;直至胎兒變形後,腹部可見4個主要的X線征象,其中胎血分解形成氣體是唯一可靠的X線診斷征象.
(1)氣體形成:該現象發生於胎兒死亡之後6小時至10天,氣體積聚在胎兒大血管或軟組織,報道有13%~84%病例有此現象,它僅出現在晚期胎兒死亡中,有時會被誤認為由母親過多的氣體蓄積造成的,診斷可能較困難.
(2)胎頭周圍暈征:是胎兒死亡48h內首先出現的征象,由於胎兒帽狀腱膜下液體積聚,頭皮下脂肪掀起形成光暈,有38%~90%病例可出現該現象,但有時須與胎兒水腫相鑒別.
(3)胎兒顱板塌陷:多在死亡7天以後出現,10天之後幾乎均可見顱骨板塌陷,它主要是由於胎兒死亡後顱內壓減低,引起顱骨變形所致.
(4)脊柱成角現象:胎兒死亡後,脊柱張力的減弱或消失,出現向後成角現象.
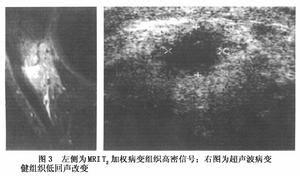
2.超聲檢查
胎兒死亡時間不同,其超聲檢查顯像亦不同,死亡時間較短,僅見胎心搏動消失,胎兒體內各器官血流,臍帶血流停止,身體張力及骨骼,皮下組織回聲正常,羊水無回聲區無異常改變,死亡時間較長,超聲反映的胎兒浸軟現象與放射學影像相似,顯示胎兒顱骨強回聲環形變,顱骨重疊,變形;胎兒皮下液體積聚造成頭皮水腫和全身水腫表現;液體積聚在漿膜腔如胸腔,腹腔;腹腔內腸管擴張並可見不規則的強回聲顯示;少量氣體積聚也可能不產生聲像陰影,如果死胎稽留宮內,進一步浸軟變形,其輪廓變得模糊,可能會難以辨認,此時須謹防孕婦彌散性血管內凝血(DIC)的發生,偶爾超聲檢查也可發現胎兒的死因,如多發畸形等.
死胎 胎死宮內 子宮內死胎预防
在1950年,Weiner等首次發現Rh陰性的死胎孕婦會產生凝血系統疾病,之後,有學者研究表明,在正常妊娠時纖維蛋白原從非孕時的3g/L(300mg/dl)升至4.5g/L(450mg/dl),凝血因子Ⅰ,Ⅶ,Ⅷ,Ⅸ和Ⅹ均增加,但孕20周後發生胎兒死亡,胎兒的組織凝血活酶刺激母體外源性凝血系統引起血管內廣泛微血栓形成,導致凝血因子消耗,主要是Ⅴ,Ⅷ纖維蛋白原,凝血素和血小板繼發纖維蛋白溶解,凝血,出血及組織壞死等DIC的改變,低纖維蛋白原血癥與宮內死胎滯留時間有關,在胎兒死亡4周內娩出者,幾乎未見有凝血系統疾病;4周後有25%孕婦發生低纖維蛋白血癥,血漿纖維蛋白原水平緩慢直線下降(25~85mg/(dl·周))直至分娩,常於分娩後48h恢復正常,在死胎清除之前,可通過低劑量肝素加以預防.
隨著醫療技術的不斷進步,現在已能準確,及時地診斷胎死宮內,減少瞭母親並發癥的發生,結合正規的產前監護,可使預防胎兒死亡也成為可能,確認胎兒在宮內有瀕死的危險,於妊娠晚期給予恰當及時的產科幹預,及新生兒搶救設施的完備,均可降低胎兒宮內死亡率,因為死胎的85%是由胎兒致死畸形及缺氧所造成的,所以這是預測評估的關鍵所在.
1.母親的病史:仔細瞭解孕婦的病史,依據孕婦醫療與社會,經濟地位的調查,分成高危,低危人群,其胎兒宮內死亡率分別為5.4%和1.3%,因此,加強對高危孕婦的監護,也可減少一部分胎兒死亡.
2.胎動:是一種最簡單,經濟,方便的監護手段,可由孕婦自行監測,如果12h胎動少於10次或每天減少超過50%,應考慮胎兒宮內窘迫,在高危妊娠時,胎盤功能下降在胎心率改變之前即可引起胎動減少(須排除鎮靜劑或硫酸鎂等藥物所致),若發現胎兒活動急劇增加後又停止,往往提示胎兒宮內急性缺氧而死亡,多因臍帶受壓,胎盤早剝所造成.
3.妊娠圖:1972年由瑞典Westin首次用妊娠圖來觀察胎兒宮內生長情況,它通過動態觀察孕婦體重,腹圍,宮高等指標,及時發現胎兒的發育異常,如IUGR,畸形兒,羊水過多/過少等,一般於孕16周起開始紀錄,若在正常值范圍內逐漸增長,說明胎兒發育正常,84%~86%可娩出正常體重兒,若參數連續2或3次在警戒區內停止不變,增長過緩或過快,均提示有胎兒異常,需進一步進行超聲或生化檢查.
4.生化檢查
(1)母尿中雌三醇(E3):在孕期持續升高,但在胎兒死亡24~48h內開始下降,因為大部分E3的前驅物脫氫表雄酮硫酸鹽和16-羥脫氫表雄甾酮硫酸鹽來源於有功能的胎腎和胎肝,如果連續多次測定24hE3含量<10~12mg,或急劇減少35%,提示胎盤功能減退,圍生兒死亡率增加;E3<6mg或急劇減少50%以上,則提示胎盤功能顯著減退,胎兒可能已經死亡,在高危孕婦中,低E3水平有高至75%的胎兒宮內死亡的發生,但假陽性率高(44%),假陰性率低(1%),所以E3定量測定在胎兒產前監護方面比診斷胎兒死亡更有用,但由於搜集24h尿樣有一定困難,且E3產生易受外源性類固醇的影響,所以目前已被其他方法所取代.
(2)激素測定:激素的測定與孕周密切相關,且最好給予連續測定以提高預測的準確性,但在9周之後,B超比激素更能準確預測妊娠結局,此外,AFP與hCG結合B超可初步篩選一些染色體異常及神經系統缺陷等先天畸型.
(3)羊水檢查:對高齡,有畸形兒分娩史,遺傳性疾病傢族史,血清篩選異常等高危孕婦於16~20周進行羊水檢查排除染色體畸形,可靠性達96%,其他還有絨毛活檢術(孕7~9周),診斷準確性達99.6%;臍帶穿刺術(18~22周),除染色體疾病外還可檢查血液系統疾病,感染及判斷有無宮內缺氧等.
超聲評估,超聲檢查是產前監護的重要方法,它可對胎兒的解剖結構,生長發育及血流動力學進行評估,若發現異常能及早給予產科幹預,從而降低死胎的發生,除瞭目前常用的超聲顯像法(B超),M型診斷法(檢查胎兒心臟結構),多普勒血流顯像及新的多普勒能量顯像,胎兒容積顯像,三維顯像,組織諧波顯像,多普勒組織顯像等,使胎兒的絕大多數畸形及發育狀況均可顯示,從而可大大降低死胎的發生,超聲除瞭可以發現胎兒畸形之外,還可以通過生物物理評分來評估胎兒對缺氧的反應,它包括胎心率的反應性(NST),肌張力(FT),身體運動(FM),呼吸樣運動(FBM),羊水量(AFV),前4項受中樞神經系統的調控,胎心率中樞功能化時間晚,對缺氧最敏感,輕度缺氧就發生改變,而肌張力對缺氧不敏感,缺氧時功能消失最晚,當肌張力為0時,圍生兒死亡率達42.8%,羊水量減少提示宮內慢性缺氧,且常伴IUGR,胎兒畸形,使臍帶易受壓,若最大羊水區深度<1cm,圍生兒死亡率達18.75%,除外致死畸形,糾正後的死亡率為10.94%,臍血流超聲多普勒--S/D也是超聲評估的重要組成部分,當S/D≥4時,IUGR的發生率為67.7%,圍生兒死亡率達30.3%,主要的原因是臍帶異常(64.5%),往往纏繞緊密,使臍帶血流受阻,若此時NSF表現為無反應性,則胎兒極度危險.
胎心監護,NST和CST對死胎的預測價值很難確定,臨床上常常由於結果異常,而給予過多的幹預,然而胎兒心率變異在高危妊娠中仍有其使用價值,Rochard報道76例NST正常組中無死胎發生,49例異常組中13例胎兒死亡(27%),總之,NST假陰性率(NST有反應性,而胎兒死亡)<1%,假陽性率(NST無反應性,而胎兒存活)為70%~90%,CST可提高預測胎兒死亡的準確性,80%~90%無反應性的NST,其CST均正常,它比NST假陽性率低(30%~60%).
死胎 胎死宮內 子宮內死胎治疗
(一)治療(僅供參考,詳細請詢問醫生)
1.單胎妊娠胎兒死亡處理<14周:清宮術:
14~28周:前列腺素陰道栓劑引產.>28周:宮頸評分Bishop<5分:促宮頸成熟--海藻棒/雌激素(苯甲酸雌二醇2mg,肌註,2次/d)/硫酸去氫表雄酮(100mg,靜註,1次/d,共3天),氣囊導尿管置頸管內+縮宮素/前列腺素引產.Bishop≥5分:人工破膜+縮宮素/前列腺素引產.
2.多胎妊娠中一胎死亡的處理方法:
在多胎妊娠中,由於一胎死亡,存活胎兒的多個器官因血栓形成或低灌位置而使死亡的幾率增加,尤其是腦部損傷.新生兒的存活取決於孕周和胎兒的體重,在28周之後分娩,若產前用類固醇激素,產後用肺表面活性劑和新的治療方法如高頻震蕩投氣機等,新生兒預後較好.文獻報道僅6%的新生兒死亡,因為如果明確是單卵雙胎,且孕周≥28周,即終止妊娠.如果28孕周以下,則須考慮多種因素,如胎兒體重、肺成熟度、存活幾率、孕婦及傢屬的態度等,然後再做決定.一般28周之前娩出的新生兒死亡率為28.5%.
3.引產:
(1)直接引產.
①羊膜腔內註射藥物引產,常用的為依沙丫啶,肝腎功能不全者禁用.
②口服己烯雌酚3~5天,然後縮宮素引產.
③米非司酮配伍前列腺素引產.
(2)間接引產:死胎超過3周,應檢查凝血功能,若纖維蛋白原<1.5g/L,血小板<100×109/L,應給於肝素治療,劑量為0.5mg/kg,每6小時給藥1次,24~48h後再引產,術前備新鮮血,防止出血和感染.
(二)預後
胎兒死亡後可以變成浸軟胎、壓扁胎、紙樣胎,若死亡3周以上仍未排出,可發生DIC,導致難以控制的大出血.
死胎 胎死宮內 子宮內死胎饮食
生活禁忌
一忌濫用藥物:
有的藥物雖然對大人無害,但卻可使孕婦腹中的胎兒畸形,如利眠寧、安定、苯妥英鈉、激素類藥、抗腫瘤、抗癲癇、抗甲狀腺藥、降血糖藥等.孕婦用藥,許多藥物可以能過胎盤進入胎體,進入胎體的藥物是否會對胎兒產生影響以及影響程度多大,這和諸如用藥的劑量、持續時間、藥物種類、給藥途徑、胎兒易感性等因素有關.以用藥時間為例,如果在初孕4-6周的胎兒器官形成期往往最易致畸.一般說來,用藥時間越早、持續用藥時間越長、用量越大,則危害亦越大.
二忌病毒感染:
懷孕初期2-3個月,胎兒對病毒十分敏感,因為一些病毒如單純皰疹病毒、麻疹病毒,乙型肝炎病毒、風疹病毒等均可引起胎兒畸形.如果患活動性結核病、肝炎,宜終止妊娠.病毒對胎兒危害之大,是各種病源中所罕見的.毒力最大的病毒有風疹、巨細胞、單純皰疹、流感等十幾種.懷孕早期如感染瞭這些病毒,會造成胎兒嚴重的多發畸形.因此孕早期應盡量少去公共場所,預防病毒感染,增強體質,增強對疾病的抵抗力,孕婦要避免感冒、風疹.
三忌有毒化學物質:
過多接觸洗滌劑,容易造成流產,也應引起註意.放射線、同位素、化學工業毒物如苯、氯丁二烯、亞硝胺、鉛以及劇毒農藥均有致畸作用.從事化工生產或接觸有毒化學品的孕婦,應盡量調換工作.農村孕婦不要噴灑農藥.
四忌吸煙:
煙草中含400多種有害化合物,其中尼古丁是罪魁禍首.孕婦吸入或在煙霧繚繞的環境中生活、工作,可招致流產、早產、發育不良,甚至畸形,如先天件心臟病、免唇、腭裂、無腦畸形等,吸煙孕婦妊娠高血壓癥的發生率也較非吸煙孕婦高.懷孕後吸煙或被動吸煙,可使胎兒發育延緩,還可造成流產、早產、死胎.
五忌孕後貪杯:
酒精通過胎盤進入胎兒,可使出生後的嬰兒身材矮小,智力低下.受孕前酗酒,可使發育中的精子和卵子發生畸變.這種畸變的生殖細胞結合,就會把有病的遺傳基因傳給後代,引起胎兒“酒精中毒綜合征".
六忌濃茶咖啡:
濃茶、咖啡具有興奮作用,可以刺激胎兒增加胎動次數,甚至危害胎兒的生長發育.在藥物對胎兒致畸的動物實驗中,發現咖啡因能引起小動物畸形.
七忌飲食不當:
山楂易刺激子宮的收縮而引起流產,油條在制作中加瞭明礬,明礬是鉛的有機物,鉛會增加癡呆兒發生的幾率,故應少吃油條.還要忌吃熱性食物及作料,如小茴香、八角、茴香、花椒、桂皮等,以免發生便秘.
八忌總營養不平衡:
營養不平衡,長期素食或食用單一的食品,會造成不同程度的營養缺乏,當然會影響胎兒生長發育.孕婦的營養供應不足,就會直接影響胎兒大腦的發育,引起腦細胞增殖量減少,使出生後的小孩智能低下.因此,孕婦不能挑食、偏食,要註意多食蔬菜、水果和富含蛋白質的食物.
九忌情緒不良:
從心理學角度來看,孕婦所處的整個環境都與胎兒有關,胎兒環境應包括孕婦心理狀態、傢庭居住生活環境、身心健康等條件.母親如經常處於強大的聲音刺激環境中,可導致胎兒的過度活動,有礙胎兒的發育.孕婦的情緒對胎兒發育起著很大的作用,情緒紊亂、憂傷、驚恐易引起各種合並癥.例如孕婦焦慮可使出生後的嬰兒多動、易激怒、好哭鬧.夫妻吵架持續時間的長短可影響胎兒胯骨的發育融合而發生腭裂.
十忌產前不檢查:
產前檢查能及早發現並預防疾病,保護孕婦健康.妊娠後,為適應胎兒生長發育,母體各個器官發生一系列變化,這些變化可以是生理的,也可以是病理的.如果母親在妊娠的同時,合並心、腎、肝、肺等重要器官疾病,就可能危及母子健康以至生命.產前檢查可以及早發現畸形,適時終止妊娠,也可以瞭解胎兒生長發育是否正常,適時給孕婦以生活、衛生、保健指導.懷孕早查,可預防遺傳病,特別是高齡孕婦,更應及早進行檢查.懷孕3個月起應每月檢查一次.
死胎 胎死宮內 子宮內死胎并发症
1.協調性子宮收縮乏力:又稱低張性子宮收縮乏力(hypotonicuterineinertia),其特點是子宮收縮具有節律性和極性,對稱性,但收縮力弱,宮腔壓力低,持續時間短而間歇期長,在收縮高峰期子宮體不隆起,以手指壓宮底部肌肉仍可出現凹陷,不足以使宮頸以正常速度擴張,出現產程延長或停滯,根據宮縮乏力發生的時期分為:
(1)原發性宮縮乏力:是指產程一開始即表現宮縮乏力,主要是在骨盆入口平面有頭盆不稱或胎位不正,臨床上常表現為潛伏期延長,須與假臨產相鑒別,鑒別的方法是給予強的鎮靜劑,如藥物可以使宮縮停止者為假臨產,不能停止者為原發性宮縮乏力.
(2)繼發性宮縮乏力:是指臨產早期時宮縮正常,產程進展到活躍期以後宮縮強度轉弱,使產程延長或停滯,此情況多出現在中骨盆狹窄,持續性枕橫位與枕後位.
2.不協調性宮縮乏力:又稱高張性子宮收縮乏力(hypertonicuterineinertia),其特點是缺乏對稱性,節律性,尤其是極性,子宮收縮興奮點可發生在子宮的某一處或多處,甚至極性倒置,盡管宮內壓不斷升高,但胎兒先露部不下降,宮口不能正常擴張,屬無效宮縮,因宮縮間歇期子宮壁不完全放松,靜息宮內壓升高,臨床表現為產婦自覺下腹部持續疼痛,拒按,煩躁不安,脫水,電解質紊亂,腸脹氣,尿瀦留,檢查:下腹部有壓痛,胎位觸不清,胎心不規律,宮口擴張緩慢或不擴張,胎先露部下降延緩或停滯,產程延長.
2/2 首页 上一页 1 2