小兒神經源性膀胱
小兒神經源性膀胱百科
神經源性膀胱(neurogenicbladder)是由於中樞或周圍神經部分或完全性損害造成的膀胱、尿道貯尿或(和)排尿功能障礙,也可將其稱之為下尿路功能障礙.其原因主要為脊髓發育不良,包括脊髓脊膜膨出、脊髓栓系、脊髓縱裂、腰骶椎發育不良等.其他原因包括外傷、腫瘤、經骶尾部或盆腔的手術、神經系統炎癥和VATER綜合征等.臨床上常可能僅註重對神經系統病變或原發病的治療而忽視瞭神經源性膀胱所造成的影響,尤其在膀胱充盈期壓力長期增高,引起膀胱輸尿管反流可危害到患兒的腎功能,甚至導致腎功能衰竭.

小兒神經源性膀胱
小兒神經源性膀胱病因
一、發病原因腦疾患、腦血管疾病:常見有高血壓性顱內出血、動脈粥樣硬化性腦梗死、腦栓塞、顱內動脈炎、蛛網膜下腔出血、腦血管畸形及基底動脈瘤破裂出血等,以顱內出血最為常見.研究顯示控制逼尿肌和尿道外括約肌的神經傳導束與支配軀體感覺和運動的神經行走途徑幾乎相同,因此常同時受到損害.大腦中有許多參與排尿控制的神經核團,如基底節、小腦、蒼白球、紋狀體、丘腦等,當上述神經通路或核團受到損害時患者除有特殊的意識、感覺運動功能障礙及原發疾病的臨床表現外,常有排尿功能紊亂.排尿功能異常的類型因損害部位不同而異.
帕金森病:是一種慢性進行性中樞神經功能失常,表現為肢體震顫,身體活動遲緩,步態不穩,檢查時肢體有齒輪樣強直.25%~75%的患者有膀胱功能異常,主要表現為排尿起始困難,尿意急迫或急迫性尿失禁.
腦腫瘤:腫瘤累及到額葉、基底節或中腦損害時可出現排尿功能異常,故此癥狀在一定程度上有提示定位診斷的意義.主要癥狀為尿頻、尿急及急迫性尿失禁.少數病例發生排尿困難及尿瀦留.
多發性硬化癥:為慢性進行性中樞神經疾病,其特點為腦及脊髓內發生散在的去髓鞘斑塊造成多種不同的神經系統癥狀或體征.早期大約5%的患者可有膀胱功能異常,晚期則可達90%.可表現為尿頻、尿急、急迫性尿失禁,偶爾發生尿瀦留.
老年性癡呆:尿失禁為泌尿系統最常見的癥狀,多為急迫性尿失禁及失去意識控制性排尿.其發生機制主要是大腦皮質對脊髓逼尿肌中樞失去瞭控制.
脊髓病變、創傷:脊髓損傷分直接損傷、間接損傷及高速投射物損傷,其中間接損傷最常見如脊椎骨折、脫位或半脫位.脊髓損傷的早期為脊髓休克期,該期內損傷平面以下脊髓對其支配的所有組織器官失去控制能力.脊髓休克一般持續2~3周,有的長達2年以上.損害後期,損傷部位纖維化瘢痕形成,可發生脊膜粘連,損傷部位神經元由星狀細胞取代,脊髓膠質化.
脊髓疾病:如脊髓結核、椎間盤突出癥、轉移性腫瘤、頸椎病等.
血管疾病:脊髓動脈栓塞可造成相應部位脊髓的損害.
神經管閉合不全:以腰骶部最常見.大的缺損可造成脊髓脊膜膨出,多合並有脊髓發育不良.
其他:脊髓空洞、脊髓灰質炎、橫貫性脊髓炎及多發性硬化癥等,均可導致膀胱尿道功能障礙.
周圍神經病變、糖尿病:長期糖尿病患者由於糖代謝紊亂,使神經內膜的血管阻力增加,造成缺血缺氧,引起神經細胞、神經軸突變性、神經纖維脫髓鞘改變.膀胱壁內神經元密度變稀,軸突有退行性病變及神經碎片,膀胱之傳入及傳出纖維傳導沖動障礙,導致膀胱尿道功能失調.膀胱功能損害是糖尿病患者的常見並發癥之一,Ⅰ型糖尿病患者中的發病率高達43%~87%.
盆腔臟器切除術後:如直腸癌根治術、子宮癌根治術等,術後常發生排尿異常,發生率高達7.7%~68%.現已證實是由於手術對盆腔內副交感神經、交感神經、盆神經節及陰部神經損傷所致.
帶狀皰疹:帶狀皰疹病毒潛伏在脊髓後角細胞內,並沿神經鞘擴散,破壞神經,當累及腰神經或骶神經者可發生尿頻及尿瀦留.
神經原性膀胱分類的方法很多,過去常用的分類方法為Bors分類法,分類下列5類:
上運動神經元病變病變在脊髓中樞(S2~S4、以上,包括感覺支和運動支.
下運動神經元病變病變位於脊髓中樞(S2~S4、或中樞以下的周圍神經,包括感覺支與運動支.
原發性運動神經元病變病變隻限於運動支,感覺支無病變,如脊髓灰質炎.
原發生感覺神經元病變病變隻限於感覺支.運動神經元病變,如糖尿病及脊髓癆引起的神經原性膀胱.
“混合”病變有關排尿的自主運動神經元病變(副交感神經、與體運動神經元病變不在同一水平,其中一個在上運動神經元,另一個在下運動神經元,或一個有病變另一個無病變.
這種分類方法雖較詳盡,但太復雜,對治療方法的選擇缺乏指導意義.近年來國際上依膀胱充盈時逼尿肌有否無抑制性收縮分成二類:
逼尿肌反射亢進逼尿肌對刺激的反應有反射亢進現象,在測量膀胱內壓時出現無抑制性收縮.可伴或不伴尿道括約肌的功能障礙.
逼尿肌無反射這一類神經原性膀胱的逼尿肌對刺激無反射或反射減退.在測量膀胱內壓時不出現無抑制性收縮.可伴或不伴尿道括約肌的功能障礙.
二、發病機制神經源性膀胱病理生理上分為逼尿肌亢進和逼尿肌無反射.逼尿肌不穩定(DI、,逼尿肌反射亢進(DHR、和膀胱順應性減低是逼尿肌活動亢進的3種主要類型,括約肌可表現為協調正常,外括約肌協同失調或內括約肌協同失調.逼尿肌無力(DVA、常見於神經系統疾病的病人,而源於排尿期括約肌功能亢進的膀胱出口梗阻(BOO、病人,同時伴充盈期逼尿肌反射亢進的也很常見,男性DVA病人的綜合癥狀與BOO病人鑒別困難.因DVA可伴有括約肌協調正常、外括約肌痙攣、外括約肌去神經、內括約肌痙攣等.
對神經源性膀胱尿道功能障礙的分類有多種方法:
分類法以病變部位來反映功能變化:
脊髓上病變者逼尿肌收縮與尿道括約肌舒張協調,多有逼尿肌反射亢進,感覺功能正常.
骶髓上病變者大多有逼尿肌反射亢進,逼尿肌與尿道括約肌活動不協調,感覺功能與神經損害的程度有關,可為部分喪失或完全喪失.
骶髓下病變包括骶髓的傳入和傳出神經病變,由於逼尿肌運動神經損害可產生逼尿肌無反射,感覺神經損害可致感覺功能喪失.
周圍自主神經病變絕大多數見於糖尿病患者,特點是膀胱感覺功能不全,剩餘尿量增加,最後失代償,逼尿肌收縮無力.
肌肉病變可包括逼尿肌自身、平滑肌性括約肌、全部或部分橫紋肌性括約肌.逼尿肌功能障礙最為常見,多繼發於長期膀胱出口梗阻後的失代償.
分類法根據神經損害後感覺和運動功能改變分類:
感覺障礙神經膀胱:是由於膀胱和脊髓間或脊髓和大腦間的感覺纖維傳導受阻所致.較常見於糖尿病、運動性共濟失調、惡性貧血等.尿動力學改變為膀胱容量大、高順應性、低壓充盈曲線,可有大量剩餘尿.
運動癱瘓膀胱:由於膀胱的副交感運動神經受損所致.常見原因為盆腔手術或損傷.早期表現為排尿困難、疼痛性尿瀦留等.膀胱測壓顯示膀胱充盈可正常,但達到最大膀胱容量時難以啟動自主膀胱收縮.後期表現膀胱感覺功能改變和大量剩餘尿,膀胱測壓顯示膀胱容量增大,高順應性膀胱,不能啟動逼尿肌收縮.
無抑制性神經膀胱:是由於能對骶髓排尿中樞發揮抑制作用的神經中樞或神經傳導纖維被破壞,失去瞭對骶髓排尿中樞的抑制作用,常見於腦血管疾病、腦或脊髓腫瘤、帕金森病、脫髓鞘疾病等.大多表現為尿頻、尿急、急迫性尿失禁,尿動力學上表現為儲尿期膀胱不自主收縮,可以自主啟動逼尿肌收縮排尿,一般無排尿困難和剩餘尿.
反射性神經膀胱:源於骶髓與腦幹間完全性感覺和運動通路損害.最常見於外傷性脊髓損傷及橫斷性髓鞘炎,也可發生在脫髓鞘疾病,以及任何可能引起明顯的脊髓損傷的過程.典型表現為膀胱失去感覺,失去自主啟動收縮的能力,但在膀胱充盈期可出現自發性逼尿肌收縮,有逼尿肌與括約肌協同失調.
自主性神經膀胱:是由於骶髓、骶神經根或盆神經損害,造成膀胱的感覺和運動完全分離.患者不能自主啟動排尿,沒有膀胱反射活動.膀胱測壓顯示無自主或自發的逼尿肌收縮,膀胱壓力低、容量增大.
分類法根據尿動力學檢查所示的異常進行分類:
逼尿肌反射亢進:逼尿肌在儲尿期出現自發或誘發的收縮即稱為逼尿肌不穩定,如果合並有中樞神經系統的異常,則稱為逼尿肌反射亢進.診斷標準為在儲尿期出現幅度超過1.47kPa(15cmH2O、的逼尿肌不自主性收縮.分以下亞型:①括約肌協調正常:指逼尿肌收縮排尿時尿道括約肌能協調性松弛.②外括約肌協同失調:指逼尿肌收縮排尿時,尿道外括約肌仍處於收縮狀態,導致尿道開放不全.③內括約肌協同失調:指逼尿肌收縮排尿時尿道內括約肌不松弛.
逼尿肌無反射:指在排尿期逼尿肌不能收縮或收縮無力.可進一步分為以下亞型:
①括約肌協調正常:指排尿時尿道括約肌能協調性松弛.
②外括約肌痙攣或失弛緩:表現為排尿時尿道外括約肌處於持續的收縮狀態.
③內括約肌痙攣或失弛緩:表現為排尿時尿道內口不開放.
④外括約肌去神經:指尿道外括約肌及盆底肌失去神經支配後肌肉萎縮、松弛,致使膀胱尿道下垂,尿道成角產生排尿困難.
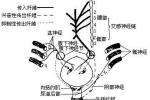
小兒神經源性膀胱
小兒神經源性膀胱症状
逼尿肌反射亢進的癥狀是由無抑制性收縮所引起,主要為尿頻、尿急及急迫性尿失禁,部分病人表現為壓力性尿失禁或遺尿.
逼尿肌無反射的患者在排尿時膀胱頸部不能張開或張開不充分,常表現為排尿困難、尿瀦留、充盈性尿失禁等癥狀.
除排尿癥狀外,可伴有便秘、大便失禁、會陰部感覺減退或喪失、肢體癱瘓等癥狀.
體格檢查:①肛門括約肌張力試驗:肛門括約肌松弛,表示脊髓中樞不活動或活動降低.肛門括約肌收縮過強,表示脊髓中樞反射亢進.②肛門反射試驗:刺激肛門周圍皮膚,如肛門收縮表示脊髓活動存在.③球海綿體肌反射試驗:刺激陰莖頭或陰蒂,引起肛門括約肌收縮,表示脊髓活動存在.
神經源性膀胱尿道功能障礙的診斷主要包括3大方面:神經系統病變的診斷,如病變的性質、部位、程度、范圍等;膀胱尿道功能障礙的診斷,如功能障礙的類型、程度、上尿路狀況、泌尿系統並發癥等;其他相關系統、器官功能障礙的診斷.
一、排尿功能障礙是否為神經病變所引起病史①排尿功能障礙伴排便功能紊亂(如便秘、大便失禁等)者,有神經病變的經原性膀胱的可能.②註意有無外傷、手術、糖尿病、脊髓灰質炎等病史或藥物應用史.③註意有無尿意、膀胱膨脹等感覺的減退或喪失,如膀胱的感覺有明顯減退或增喪失,即可確診為神經原性膀胱.
檢查①當有會陰部感覺減退,肛門括約肌張力減退或增強時就可確診為神經原性膀胱,但缺乏這些體征也不能排除神經原性膀胱的可能.②註意有無脊柱裂、脊膜膨出、骶骨發育不良等畸形.③有殘餘尿,但無下尿路機械性梗阻.④電刺激脊髓反射試驗,此法主要試驗膀胱和尿道的脊髓反射弧神經是否完整(即下運動神經元有無病變)以及自大腦皮質至陰部神經核(脊髓中樞)的神經元有無病變(上運動神經元有無病變).因此,這個試驗即可診斷是滯為神經原性膀胱,又可區分下運動神經元病變(逼尿肌無反射)和上運動神經元病變(逼尿肌反射亢進).
二、鑒別兩種神經原性膀胱的方法在測量膀胱內壓時,觀察是否有無抑制性收縮;必要地采用站立位測壓、咳嗽、牽拉導尿管等激發方法.如出現無抑制性收縮即屬逼尿肌反射亢進一類.否則,屬逼尿肌無反射一類.
本試驗是分類的主要依據之一,但是:①膀胱有炎癥、結石、腫瘤及下尿路梗阻(如前列腺增生)時,非神經原性膀胱病人也可出現無抑制性收縮.②逼尿肌反射亢進病人在仰臥位測壓時,部分病人需激發發才出現無抑制性收縮.
冰水試驗用F16導尿管排空膀胱後,快速註入60ml14℃冰水.如系逼尿肌反射亢進膀胱,在數秒鐘內,冰水(如連同導尿管)從尿道中被噴射而出;逼尿肌反射膀胱,冰水自導尿管緩慢漢出.
肛門括約肌張力肛門括約肌松弛者屬逼尿肌無反射一類.
尿道閉合壓力圖最大尿道閉合壓力正常或高於正常者屬逼尿肌反射亢進,最大尿道閉合壓力低於正常者屬逼尿肌無反射.
尿道阻力測定正常尿道阻力為10.6kPa(80mmHg).逼尿肌無反射者尿道低於正常.
以上各項檢查中,觀察是否有無抑制性收縮比較準確,其他幾乎檢查,錯誤機會較多.錯誤的原因可能為“混合”病變一類(Bors分類)神經原性膀胱,即逼尿肌的神經病變與尿道外括約肌的神經病變不屬於同一水平.
神經系統病變的診斷除依據病史、體格檢查以及相關輔助檢查外,神經電生理檢查已成為很重要的內容.
膀胱尿道功能障礙的診斷除瞭根據病史、體征和其他常規檢查外,尿動力學檢查在診斷中占有極其重要的地位,它不但可顯示膀胱尿道功能障礙的各種表現,還可揭示出障礙的發病機制,為病因分析和治療提供重要依據.

小兒神經源性膀胱
小兒神經源性膀胱检查
一系列的影像學檢查,如靜脈尿路造影(排泄性尿路造影),超聲,膀胱造影和尿道造影檢查有助於評價神經源性膀胱繼發的損害和疾病進展,並可顯示尿路結石.膀胱尿道鏡檢查可確定膀胱流出道梗阻的程度.在低張性膀胱恢復期進行系列的膀胱內壓描記檢查,可提供逼尿肌功能能力指數,進而表明康復前景.排尿流率的尿流動力學測定,括約肌的肌電圖以對尿道壓力圖檢查,均有助於診斷.
合並泌尿系感染者尿液檢查可有紅細胞、白細胞及尿培養陽性.
冰水試驗如果脊髓中樞以上損傷,向膀胱內註入冰水後,數秒鐘內將冰水有力噴出;脊髓中樞以下損傷,無此反應.
尿流動力學檢查可反映逼尿肌反射亢進或逼尿肌無反射及尿道括約肌功能.
排泄性膀胱尿道造影可見膀胱壁小梁形成、憩室及典型的“聖誕樹”樣膀胱,動態觀察可見逼尿肌異常收縮,逼尿肌收縮與尿道內外括約肌間的協調關系異常,剩餘尿增加等.
小兒神經源性膀胱预防
事實上,幾乎所有神經系統的病變都可以影響膀胱功能.而控制膀胱功能的神經系統,是包括中樞和周邊的各種神經組織,所以隻要有一部分的神經組織受到傷害,就可能影響膀胱的功能,如中風、巴金森癥、多發性硬化癥、糖尿病、脊髓膨出、脊髓外傷或手術、骨盆腔的外傷或手術等等,都可能影響膀胱功能.
此外,不良的排尿習慣、器官老化、發炎或焦慮等因素所造成的神經機能退化,都會影響膀胱功能,造成瞭神經源性膀胱.
所以防止神經損傷及防止神經機能退化是預防神經源膀胱的可能方法.
小兒神經源性膀胱治疗
一、治療治療神經原性膀胱的主要保護腎臟功能,防止腎盂腎火,腎積水導致慢性腎功能衰竭;其次是改善排尿癥狀以減輕其生活上的痛苦.治療的具體措施是采用各種非手術或手術方法減少殘餘尿量,殘餘尿量被消除或減至很少(50ml以下、之後可減少尿路並發癥.但必須註意,有少數患者雖然殘餘量很少甚至完全沒有,但仍發生腎盂積水、腎盂腎炎、腎功能減退等並發癥.因這些患者排尿時逼尿肌收縮強烈,膀胱內壓可高達19.72kPa(200cmH2O、以上(正常應在6.9kPa即7cmH2O以下、.這些病員應及早進行治療,解除下尿路梗阻.
非手術治療導尿:無論是以促進儲尿或排尿為目的,間歇性導尿能有效地治療神經肌肉排尿功能障礙,免除瞭長期帶導尿管甚至恥骨上膀胱造瘺的痛苦,並為進一步治療(膀胱擴大術,可控性尿流改道術、創造瞭條件.多年的臨床觀察已證明其長期使用的安全性和有效性.初始時可囑病人4h導尿1次,以後具體間隔時間自行掌握,以不發生尿失禁,膀胱不發生過度充盈為原則.實踐證明有癥狀性感染並不常見.留置導尿或膀胱造瘺一般短期使用,但對某些病人,定期更換導管長期引流膀胱是惟一可行方法.
輔助治療:①定時排空膀胱,尤其運用於逼尿肌反射亢進病人.囑病人不論有無尿急,每3~4小時排尿1次.藥物治療常配合使用定時排尿.②盆底肌肉訓練,會陰區電刺激常用於女性壓力性尿失禁的輔助治療,以增加膀胱出口阻力.③訓練“扳機點”排尿,使用Crede手法排尿可增加膀胱內壓和收縮,促進膀胱排空,但對某些低順應性膀胱伴反流病例,Crede手法可能加劇腎功能損害.④對某些男性病例,可使用陰莖夾或避孕套集尿器等外部集尿裝置.
藥物治療:
①抑制膀胱收縮藥物:臨床上常用1種以上具有不同藥理學作用機制的藥物治療逼尿肌不隨意收縮.A.抗膽堿類:丙胺太林,成人15~30mg/次,1次/6h,空腹服用,臨床最常用;而阿托品具有“耐藥性”,隻能部分抑制膀胱逼尿肌收縮.該類藥物可引起口幹、心動過速、視物模糊、腸蠕動降低,大劑量可引起低血壓和勃起功能障礙.嚴重膀胱出口梗阻、青光眼病人禁用.B.平滑肌松弛劑:臨床最常用黃酮哌酯(泌尿靈、,成人0.1~0.2g/次,3次/d,對尿急、尿失禁及尿流動力學表現為逼尿肌反射亢進病人有效,副作用小.C.鈣拮抗藥:如硝苯地平,10mg/次,3次/d.某些三環類抗抑鬱藥、β腎上腺素激動劑等亦有應用於臨床.
②促進膀胱排尿藥物:A.擬副交感神經藥物:氨基甲酰甲基膽堿,7.5mg/次,每4~6小時1次,皮下註射,治療高順應性膀胱臨床療效良好,如配合手法排尿效果更佳.B.α腎上腺素能拮抗劑:如坦索羅辛、特拉唑嗪等,可減少膀胱出口阻力.
③增加膀胱出口阻力藥物:A.α腎上腺素能藥物:如麻黃堿,25mg/次,4次/d;丙米嗪25mg/次,1次/晚,療效確實.對甲亢病人禁用,心血管疾病慎用.B.α腎上腺素能拮抗劑:如普萘洛爾10mg/次,4次/d,對部分病人有效,哮喘病人禁用.C.對絕經後婦女,雌激素可增加尿道阻力,如尼爾雌醇片1mg/次,1次/2周.
④降低膀胱出口阻力藥物:常用高選擇性α1受體阻滯藥如特拉唑嗪、坦索羅辛等.哌唑嗪為α1受體阻滯藥,而α1受體可分為高親和力的α1H受體和低親和力的α1L受體,α1H受體又可進一步分為α1A、α1B、α1C和α1D4個受體亞型.特拉唑嗪(2mg/次,1次/晚、屬於以α1H受體阻滯藥為主的類型,坦索羅辛(0.2mg/次,1次/晚、為α1A受體阻滯藥.臨床經驗證明,有效率及癥狀緩解效果前者優於後者,但後者幾乎不出現直立性低血壓等副作用,又稱“首劑現象”.
針炙療法針炙治療糖尿病所致的感覺麻痹性膀胱有較好效果,對於早期病變療效尤其顯著.
封閉療法此法由Bors所倡用,適用於上運動神經元病變(逼尿肌反射亢進、.對於運動神經元病變(逼尿肌無反射、效果不佳.封閉後效果良好者,殘餘尿量顯著減少,排尿癥狀明顯好轉.少數患者在封閉1次之後,效果能維持數月至1年之久.這些患者隻需定期進行土產,無需采用手術.
封閉療法按下列次序進行:①粘膜封閉:用導尿管排空膀胱,註入0.25%潘妥卡因溶液90ml,10~20分鐘後排出.②雙側陰部神經阻滯.③選擇性骶神經阻滯:每次阻滯S2~4中的一對骶神經.如無效果,可作S2和S4和S4聯合阻滯.
膀胱訓練和擴張對尿頻、尿急癥狀嚴重,無殘餘尿或殘餘量很少者可采用此法治療.囑患者白天定時飲水,每小時飲200ml.將排尿間隔時間盡力延長,使膀胱容易逐步擴大.
手術治療其作用是提高膀胱順應性及容量,改變膀胱出口阻力.需經非手術治療證明無效,並在神經病變穩定後進行.下尿路機械性梗阻病人應考慮首先去除梗阻因素.
手術原則①泌尿系有機械性梗阻者(如前列腺增生、,應先去除機械性梗阻.②逼尿肌無反射患者,首先考慮經尿道膀胱頸部切開.③逼尿肌反射亢進患者,或逼尿肌括約肌功能協同失調者,如陰部神經阻滯僅有短暫效果,可作經尿道外括約肌切開或切除術.④逼尿肌反射亢進患者,如選擇性骶神經阻滯有短暫效果,可行相應的骶神經無水酒精註射或相應的骶神經根切斷術.⑤劇烈的尿頻尿急癥狀(急迫性排尿綜合征、,無殘餘尿或殘餘尿量很少,經藥物治療、封閉療法、膀胱訓練和擴張均無效果者可考慮行膀胱神經剝脫術或經膀胱鏡用無水酒精或6%石炭酸註射膀胱底部兩旁的盆神經.⑥逼尿肌反射亢線患者,如各種封閉療法均無效果,作膀胱頸部切開術.⑦後尿道全長切開術:此術隻適用於男性,使患者的尿道內括約肌均失去控制膀胱內尿液外流的功能,造成無阻力性尿失禁,尿液引流暢通.患者需終生用陰莖套及集尿袋收集尿液.采用這種手術後,尿路感染等並發癥降至1%以下.其缺點為病人在生活上較不方便.
降低膀胱出口阻力手術:①經尿道膀胱頸切開或部分切除術,適用於膀胱有足夠容量、逼尿肌收縮好,近端尿道壓力分佈示括約肌壓力≥逼尿肌壓者,為治療膀胱頸梗阻和膀胱尿道功能異常的最主要手術方法.手術要點是切開范圍在精阜近端.對於多次手術無效的難治性協同失調病例,外括約肌切開術後一般需帶外部集尿器.②膀胱頸Y-V成形術,適用於逼尿肌亢進、較多殘餘尿,封閉治療無效或需同時處理膀胱內病變者.③對於女性病人,過度尿道擴展(F40~F50、療效可,此法操作簡單,可反復進行,控尿好.④肉毒桿菌毒素A外括約肌註射有一定實用價值,療效可>1個月.⑤其他手術方法,如陰部神經切斷術、骶神經根切斷術甚至尿流改道等因並發癥重且多,現已很少使用;同樣外括約肌切開術亦應避免使用,以首選間歇性自傢導尿為宜.
增加膀胱出口阻力手術:①腔內尿道周圍註射,雖對男性尿失禁療效不如女性,但因簡單安全,並發癥少,應為治療尿失禁的首選方法.②膀胱頸尿道懸吊術,為增加膀胱出口阻力的經典方法,術式較多,療效確實,常用於治療女性壓力性尿失禁.③筋膜懸吊術,利用腹直肌前鞘會陰部肌肉等壓迫球部尿道或環繞後尿道,適用於括約肌功能不全或較嚴重女性壓力性尿失禁.④其他手術方法,如膀胱出口重建主要用於治療膀胱出口關閉不全所致尿失禁;可充盈式人工尿道括約肌因並發癥多,價格昂貴,臨床應用較少.
增加膀胱順應性及營養的手術方法:最常應用膀胱擴大術,有效率>80%.在治療頑固性充盈功能障礙,重建下尿路功能中起重要作用.部分病人間歇性導尿或短期留置導尿可明顯緩解一定程度的膀胱排空障礙.
並發癥的治療神經源性膀胱的並發癥主要有泌尿系感染、結石、尿道憩室、膀胱輸尿管反流等.可分別采用抗感染、體外沖擊波碎石或手術切開取石、各種形式的抗反流手術等.
小兒神經源性膀胱饮食
神經源性膀胱食療方:
玉米粥原料:玉米渣或面50克,鹽少許.
制法用法:玉米渣加適量水煮成粥後,加鹽少許即成.空腹食用.
大麥粥原料:大麥米50克,紅糖適量.
制法用法:研碎大麥米,用水煮成粥後,放入適量紅糖攪勻食用.
竹葉粥原料:鮮竹葉30~45克,石膏15~30克,粳米50~100克,砂糖少許.
制法用法:先將竹葉或淡竹葉洗幹凈,再與石膏加水煎汁,去渣,放入粳米(洗凈)煮粥.待粥將熟時,放入砂糖調勻即可.
用法:每日2~3次,病愈後停服.
小兒神經源性膀胱并发症
尿路感染是神經病源性膀胱最常見的並發癥,10%~15%的患者可發生尿路結石,膀胱輸尿管反流在神經病源性膀胱中發生率為10%~40%,通常為可逆性,當排尿情況改善,剩餘尿減少,膀胱壓力減低時有自行好轉的可能.還可並發腎盂腎炎,腎功能衰竭,腎積水、腎功能減退.
1/2 1 2 下一页 尾页