真菌性角膜炎 H16.808 角膜真菌病
真菌性角膜炎 H16.808 角膜真菌病百科
真菌性角膜炎是一種由致病真菌引起的、致盲率極高的感染性角膜病.真菌性角膜炎起病緩慢、病程長,病程可持續達2至3個月,常在發病數天內出現角膜潰瘍.
真菌性角膜炎 H16.808 角膜真菌病
真菌性角膜炎 H16.808 角膜真菌病病因
真菌性角膜炎是一種由致病真菌引起的、致盲率極高的感染性角膜病.
1.常見致病真菌
為鐮刀菌和曲黴菌.其他還有念珠菌屬、青黴菌屬和酵母菌等.
2.眼部植物性外傷心史
常見有樹枝、甘蔗葉、稻草等刺傷.
3.局部抵抗力下降
如角膜接觸鏡的擦傷或角膜手術後,致病真菌可侵犯角膜,因為3%~28%健康人的結膜囊中也可分離出這些真菌.
4.機體免疫功能失調
與一些菌種的發病有關.如全身或局部長期使用廣譜抗生素、糖皮質激素或免疫抑制劑.
真菌性角膜炎 H16.808 角膜真菌病
真菌性角膜炎 H16.808 角膜真菌病症状
起病緩慢,亞急性經過,刺激癥狀較輕,伴視力障礙.
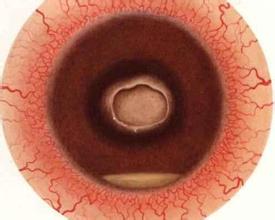
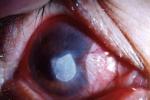
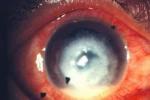
角膜侵潤灶呈白色或灰色,致密,表面欠光澤,呈牙膏樣或苔垢樣外觀,潰瘍周圍有膠原溶解形成的淺溝,或抗原抗體反應形成的免疫環.有時在角膜病灶旁可見偽足或衛星樣侵潤灶,病灶後可有斑塊狀纖維膿性沉著物.前房積膿,呈灰白色,粘稠或呈糊狀.真菌穿透性強,進入前房或角膜穿破時易引起真菌性眼內炎.

真菌性角膜炎 H16.808 角膜真菌病
真菌性角膜炎 H16.808 角膜真菌病检查
診斷比較困難,必須與細菌性角膜潰瘍進行鑒別,有農業性眼外傷史,典型的臨床表現,是診斷的主要依據,再者,疑為真菌感染時,應作角膜病變處刮片,將取下的壞死組織放於玻片上,滴5%氫氧化鉀一滴,覆蓋破片,立即鏡檢,尋找真菌菌絲,有條件時應進行真菌培養.
1.刮片檢查
(1)取材:表面麻醉(最好應用0.5%丙氧苯卡因,因該藥較其他表面麻醉劑的抑菌作用輕)後,用圓刃刀片從病灶深部或邊緣刮取組織.
(2)染色法:常用的方法有革蘭染色法,Giemsa染色法及KOH濕片法,有時也可采用特殊真菌染色法(Gomorimefhenamine),其染色的陽性率分別為55%,66%,33%及85%,革蘭染色最為簡單,真菌呈革蘭陽性(深紫色),其他組織為陰性(紅色),KOH濕片法是利用KOH溶解刮片中的非真菌雜質而顯示菌絲,有報道同時加入亮綠,甲綠或墨水染色(10%氫氧化鉀和墨汁以9∶1的比率混合而成的混合液)能增加對比度,光鏡下可見真菌細胞壁有墨水或綠色小顆粒附著,而膠原纖維及炎性細胞則未著染,對比強烈,容易識別,缺點為易出現假陽性或假陰性,最近有人采用caleofluor-white染色(CFW染色),此染色劑能與真菌細胞壁的殼多糖和纖維素緊密結合,在熒光顯微鏡下真菌顯示強烈的深綠色.
2.真菌培養
刮片檢查簡單而迅速,但隻能確定是真菌,而不能鑒別真菌菌種及進行藥敏試驗,因此,還必須進行真菌培養,常用的培養方法及培養溫度如下.
(1)血瓊脂(bloodagar),25℃及37℃下培養.
(2)sabouraud葡萄糖瓊脂,25℃及37℃下培養.
(3)馬鈴薯葡萄糖瓊脂,25℃及37℃下培養.
多數酵母菌易在血瓊脂中生長,絲狀菌易在sabouraud瓊脂和馬鈴薯葡萄糖瓊脂生長(註意鐮刀菌在37℃時,2~3天即可生長,而其他真菌在37℃時,則需要1周以上時間才能生長).
3.聚合酶鏈反應技術(polymerasechainreaction,PCR)
國外已有將臨床分離出的真菌進行體外培養,並應用PCR技術進行分型診斷,認為PCR技術對於角膜真菌的快速診斷有良好的應用前景,但需要解決假陽性結果的問題.
4.應用幾丁質鑒別真菌
Lamps(1995)指出幾丁質是在真菌和節肢動物中含有的多糖結構,而在哺乳動物中缺乏,真菌細胞壁的幾丁質成分隨著菌種的不同而不同,因此具有很高的特異性,不同熒光標記的凝集素可以與不同幾丁質特異性結合,發出特異熒光,以快速診斷並鑒別菌種,國外目前認為此技術為快速特異的真菌診斷手段,國內尚未見報道.
5.角膜活檢
當刮片和培養均為陰性結果,臨床仍然懷疑真菌感染時除應反復多次進行檢查外,還應做角膜活檢,用尖刀片切取病灶組織,或用穿透性角膜移植術鉆取的病灶組織,石蠟包埋固定後作病理切片,然後染色鏡檢,光鏡檢查的染色法有:PAS染色,HE(蘇木精-伊紅)染色及抗酸染色等;熒光顯微鏡檢查有吖啶橙(acridineorange)染色及CFW染色,組織學上所見:
(1)“菌絲苔被"是由大量中性粒細胞浸潤,角膜基質層的凝固性壞死及膠原纖維腫脹所構成,很少見到完整的真菌.
(2)菌絲苔被病灶周圍有大量菌絲,菌絲沿角膜板層平行蔓延,也可垂直穿通角膜小板向前向後生長,並穿過後彈力膜到達前房或後房引起炎癥反應.
(3)“羽毛狀邊緣"是圓形細胞及漿細胞浸潤,並非是真菌的菌絲.
6.共焦顯微鏡(confocalmicroscope)
共焦顯微鏡是20世紀90年代中期新興的一種活體非創傷性的角膜疾病檢查方法,可以從細胞水平觀察角膜的不同層次結構,已應用於HSK和棘阿米巴角膜炎的診斷,Winchester(1997)應用共焦顯微鏡觀察曲黴菌性角膜炎,角膜中可見高清晰度的菌絲直徑6?m,長60~40?m,在時間,敏感性,安全性方面,共焦顯微鏡都明顯優於以往任何一種診斷方法.
真菌性角膜炎 H16.808 角膜真菌病预防
眼角膜外傷及藥物的濫用是真菌性角膜炎發病的主要相關因素;避免眼角膜外傷,禁止濫用抗生素及皮質類固醇等激素類藥物,對於長期局部需要應用激素的患者應做好監測,是預防本病的關鍵..
真菌性角膜炎 H16.808 角膜真菌病治疗
一、西醫
1、治療
1.藥物治療
(1)兩性黴素B(AmphotericinB):是從鏈絲菌培養液中分離得到的多烯類抗真菌藥物.多烯類是目前抗真菌(絲狀菌、酵母菌)活性最高的藥物.多烯類藥物與真菌細胞膜中的麥角固醇結合,使細胞膜通透性和電解質平衡改變,導致真菌停止生長.由於哺乳動物細胞(如紅細胞、腎小管上皮細胞等)的細胞膜含固醇,故全身應用時可導致溶血和腎臟等器官的毒性反應.
兩性黴素B在臨床上應用已久,靜脈註射後血中的兩性黴素約90%以上與血漿蛋白結合,因此不能透過血-房水屏障,且全身應用毒副作用大.眼用制劑在角膜內穿透性差,對深部角膜感染合並前房積膿者效果不佳.Kaushik首次報道兩性黴素B7.5~10g前房內註射治療嚴重黃曲黴菌性角膜炎合並前房積膿,1~3次註射後感染治愈,且未見角膜及晶狀體毒性反應.
兩性黴素B滴眼在感染嚴重時,每小時1次,晚上用兩性黴素B眼膏.臨床常用0.1%溶液滴眼,每1~2小時1次,2%眼膏夜間應用也能取得較好效果.
(2)新型三唑類(Triazoles)藥物:三唑類藥物通過與細胞內的細胞色素P450結合,抑制真菌細胞膜上麥角固醇的生物合成,從而損害真菌細胞膜的結構和功能,同時使細胞內過氧化物大量堆積,造成真菌死亡.
氟康唑是一種臨床上廣泛應用的廣譜、高效、安全的三唑類藥物,動物和臨床實驗證實口服氟康唑對眼部念珠菌、隱球菌、曲黴菌及球孢子菌感染有效.常用的有氟康唑液100ml,靜脈滴註2次/d,滴眼劑(或眼膏)為1%濃度,重癥感染為每15分鐘1次,結膜下註射0.5ml.氟康唑眼部應用刺激小,連續滴眼2個月,未見明顯毒副作用.
伊曲康唑(斯匹仁諾,Itraconazole)為粉藍色膠囊,內含100mg伊曲康唑.真菌性角膜炎的應用為200mg,1次/d,總療程不超過3周.最常見副作用有肝功能損害及胃腸道反應.
(3)那他黴素(Natamycin):那他黴素是從鏈絲菌培養液中分離的四烯類抗真菌藥物,為廣譜抗真菌抗生素,對曲黴素菌、念珠菌、鐮刀菌等均有效,抗真菌的原理與兩性黴素B相同.由於那他黴素難溶於水,臨床常用混懸液,但此液對角膜結膜通透性極差,因此,滴眼液僅用於治療淺表的角膜感染灶.
目前臨床上常用的為5%混懸液或10%眼膏.一般不用於眼內註射,該藥對視網膜有嚴重的毒性作用.
(4)免疫抑制藥:研究發現許多真菌的天然代謝產物具有對其他真菌的毒性作用,從而抑制共生真菌的競爭生長.環孢黴素A(cyclosporineA,CSA),FK506和西羅莫司(雷帕黴素),它們除可作為免疫抑制藥抑制T細胞激活的信號傳導途徑,還能作為毒素抑制與其競爭的真菌的生長.
由於全身性真菌感染多與機體免疫功能低下有關,一般認為真菌感染病人應用免疫抑制藥會加重病情.動物實驗證實小鼠系統性白念菌感染時應用環磷酰胺會損害機體防禦機制而加重感染,但應用CSA和FK506並不加重感染,可能因為CSA和FK506在抑制機體免疫功能的同時抑制瞭真菌的生長.大部分眼部真菌感染尤其是絲狀菌感染多與眼部植物性外傷有關,機體免疫狀態並不起作用,對這些感染局部應用CSA和FK506有可能起到良好的治療效果,具體療效有待於進一步活體實驗證實.
(5)其他:氯己定葡萄糖酸鹽已廣泛應用於臨床近40年,對許多革蘭陽性、陰性細菌、阿米巴原蟲、沙眼衣原體等具有抑制作用.1996年Martin通過體外、體內實驗證實0.2%氯己定溶液具有良好的抗真菌作用.隨後臨床隨機對照觀察顯示0.2%氯己定溶液治療輕、中度真菌性角膜炎效果優於0.25%和0.5%那特真眼水,尤其對鐮刀菌感染有效,對曲黴菌感染效果較差.眼局部耐受性良好,未見組織毒副作用,而且價格低廉,易得.尤其對於病原菌尚不明確或可疑混合感染的患者,可將氯己定溶液作為一線藥物選擇.
(6)聯合用藥:細菌感染時藥物的選擇及聯合用藥方案已研究得較為深入.對抗真菌藥物聯合應用的研究多限於體外實驗和動物實驗,人體試驗觀察極少.目前較為確定的是5-氟胞嘧啶與兩性黴素B或氟康唑聯合應用有協同作用,能減少藥物用量,降低毒副作用,並延緩5-氟胞嘧啶耐藥性的產生.分析為後兩者破壞真菌細胞膜,從而利於前者穿透進入真菌細胞發揮作用.利福平和兩性黴素B合用亦有協同作用.伊曲康唑與兩性黴素B或5-氟胞嘧啶合用治療念珠菌、曲黴菌和隱球菌感染有協同作用,伊曲康唑與氟康唑合用與單用伊曲康唑效果相同.
體外及動物實驗發現氟康唑與兩性黴素B聯用時效果較單用兩性黴素B明顯降低,對兩性黴素B敏感的酵母菌如事先應用氟康唑會導致對兩性黴素B耐藥,可能為氟康唑抑制真菌細胞膜中的麥角固醇合成,從而減少兩性黴素B的作用位點.兩種多烯類藥物如兩性黴素B和那他黴素合用時會增加藥物毒性而藥效並不提高.
2.手術治療
(1)板層角膜移植術:所有真菌性角膜炎,除非合並穿孔或有穿孔趨勢者,都應先聯合多種抗真菌藥物進行治療,並可輔以1~2次局部清創處理,然後根據治療的轉歸、病灶的大小、部位、深度及視力等因素決定是否需行角膜移植手術並選擇手術的方式.選擇部分板層角膜移植手術的適應證為:
①藥物治療1周以上無效,同時不合並前房積膿的中、淺層潰瘍.
②對藥物治療有效,其中選擇經治療後前房積膿消失,病灶位於角膜基質的中、淺層,視力嚴重下降至0.1以下者,尤其適宜於潰瘍直徑較大或偏中心的中、淺層角膜潰瘍.
(2)穿透性角膜移植:真菌性角膜炎的穿透性角膜移植手術時機尚沒有一個統一而明確的標準,術者多是根據當時的病情和結合自己的經驗做出的.行穿透性角膜移植術基本掌握以下原則:①局部和全身聯合應用抗真菌藥物治療48~72h無明顯療效.②角膜潰瘍直徑6mm,病變深度達深基質層,視力低於0.1,局部藥物治療療效不明顯或前房積膿不斷增加者,或潰瘍面有擴大趨勢者.③角膜潰瘍到達後彈力層或穿孔者.
①術前處理:所有患者入院後均先予局部應用氟康唑、兩性黴素B眼水頻繁點眼和相應眼膏睡前包眼,口服伊曲康唑等抗真菌藥物治療,有前房積膿者加上氟康唑註射液靜滴,並用阿托品散瞳.對分泌物多而創面壞死者,行病灶清創1~2次,除去表層分泌物及菌絲苔被,清創後將抗真菌眼膏塗於病灶表面並包眼.
②術後處理:術後3天內每天結膜下註射氟康唑1mg,每晚用抗真菌眼膏及抗生素眼膏包眼,包雙眼至植片上皮修復後開始點抗真菌眼水,繼續每天口服伊曲康唑,療程包括術前治療在內不超過3周.術後2周無復發則可停用局部抗真菌藥物,繼續滴抗生素眼水並加用糖皮質激素和其他抗免疫排斥藥物.
③術後隨訪:要求患者於術後每周隨診,1個月後改為每月復診1次,復診時註意記錄視力及矯正視力、眼壓、植片透明性、層間愈合情況等,3個月後可根據角膜曲率及驗光結果選擇性拆線以調整散光.對大植片及偏中心移植,植床有新生血管長入者,予局部拆線,滴糖皮質激素眼水和1%CSA眼水等處理.
2、預後
本病若能早期診斷,早期給予合理的治療,對於輕、中癥病例可取得滿意效果.但往往由於誤診、誤治,錯過時機,導致角膜基質壞死、前房積膿、眼內炎及青光眼發生,嚴重者喪失眼球.
真菌性角膜炎 H16.808 角膜真菌病饮食
真菌性角膜炎吃哪些食物對身體好多吃一些具有寒性與清熱瀉火作用的食物與水果,如茭白、冬瓜、苦瓜、鮮藕、甘蔗、香蕉、西瓜等等.
真菌性角膜炎 H16.808 角膜真菌病并发症
一般進行手術後會出現並發癥,如細菌性角膜潰瘍,前房出血,感染復發等,眼內炎,青光眼以至眼球萎縮.
1/2 1 2 下一页 尾页