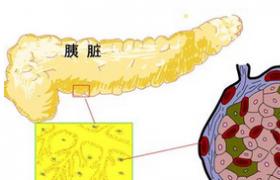
糖尿病
糖尿病百科
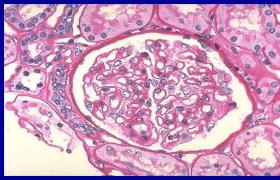
糖尿病是一組以高血糖為特征的代謝性疾病.高血糖則是由於胰島素分泌缺陷或其生物作用受損,或兩者兼有引起.糖尿病時長期存在的高血糖,導致各種組織,特別是眼、腎、心臟、血管、神經的慢性損害、功能障礙.

糖尿病
糖尿病病因
Ⅰ型糖尿病遺傳因素(15%):
Ⅰ型或Ⅱ型糖尿病均存在明顯的遺傳異質性.糖尿病存在傢族發病傾向,1/4~1/2患者有糖尿病傢族史.臨床上至少有60種以上的遺傳綜合征可伴有糖尿病.Ⅰ型糖尿病有多個DNA位點參與發病,其中以HLA抗原基因中DQ位點多態性關系最為密切.
Ⅱ型糖尿病遺傳因素(35%):
在Ⅱ型糖尿病已發現多種明確的基因突變,如胰島素基因、胰島素受體基因、葡萄糖激酶基因、線粒體基因等.
Ⅰ型糖尿病環境因素(20%):
Ⅰ型糖尿病患者存在免疫系統異常,在某些病毒如柯薩奇病毒,風疹病毒,腮腺病毒等感染後導致自身免疫反應,破壞胰島素β細胞.
Ⅱ型糖尿病環境因素(30%):
進食過多,體力活動減少導致的肥胖是Ⅱ型糖尿病最主要的環境因素,使具有Ⅱ型糖尿病遺傳易感性的個體容易發病.

糖尿病
糖尿病症状
糖尿病的癥狀:
多尿多飲乏力尿糖食量增加糖尿病酮癥酸中毒體重減輕消瘦血糖升高煩渴多飲
糖尿病的癥狀可分為兩大類:一大類是與代謝紊亂有關的表現,尤其是與高血糖有關的“三多一少",多見於1型糖尿病,2型糖尿病常不十分明顯或僅有部分表現,另一大類是各種急性,慢性並發癥的表現.
1.多尿
是由於血糖過高,超過腎糖閾(8.89~10.0mmol/L),經腎小球濾出的葡萄糖不能完全被腎小管重吸收,形成滲透性利尿,血糖越高,尿糖排泄越多,尿量越多,24h尿量可達5000~10000ml,但老年人和有腎臟疾病者,腎糖閾增高,尿糖排泄障礙,在血糖輕中度增高時,多尿可不明顯.
2.多飲
主要由於高血糖使血漿滲透壓明顯增高,加之多尿,水分丟失過多,發生細胞內脫水,加重高血糖,使血漿滲透壓進一步明顯升高,刺激口渴中樞,導致口渴而多飲,多飲進一步加重多尿.
3.多食
多食的機制不十分清楚,多數學者傾向是葡萄糖利用率(進出組織細胞前後動靜脈血中葡萄糖濃度差)降低所致,正常人空腹時動靜脈血中葡萄糖濃度差縮小,刺激攝食中樞,產生饑餓感,攝食後血糖升高,動靜脈血中濃度差加大(大於0.829mmoL/L),攝食中樞受抑制,飽腹中樞興奮,攝食要求消失,然而糖尿病人由於胰島素的絕對或相對缺乏或組織對胰島素不敏感,組織攝取利用葡萄糖能力下降,雖然血糖處於高水平,但動靜脈血中葡萄糖的濃度差很小,組織細胞實際上處於“饑餓狀態",從而刺激攝食中樞,引起饑餓,多食,另外,機體不能充分利用葡萄糖,大量葡萄糖從尿中排泄,因此機體實際上處於半饑餓狀態,能量缺乏亦引起食欲亢進.
4.體重下降
糖尿病患者盡管食欲和食量正常,甚至增加,但體重下降,主要是由於胰島素絕對或相對缺乏或胰島素抵抗,機體不能充分利用葡萄糖產生能量,致脂肪和蛋白質分解加強,消耗過多,呈負氮平衡,體重逐漸下降,乃至出現消瘦,一旦糖尿病經合理的治療,獲得良好控制後,體重下降可控制,甚至有所回升,如糖尿病患者在治療過程中體重持續下降或明顯消瘦,提示可能代謝控制不佳或合並其他慢性消耗性疾病.
5.乏力
在糖尿病患者中亦是常見的,由於葡萄糖不能被完全氧化,即人體不能充分利用葡萄糖和有效地釋放出能量,同時組織失水,電解質失衡及負氮平衡等,因而感到全身乏力,精神萎靡.
6.視力下降
不少糖尿病患者在早期就診時,主訴視力下降或模糊,這主要可能與高血糖導致晶體滲透壓改變,引起晶體屈光度變化所致,早期一般多屬功能性改變,一旦血糖獲得良好控制,視力可較快恢復正常.

糖尿病
糖尿病检查
糖尿病檢查項目:
尿蛋白試驗(PRO)尿量尿素尿糖尿酮體(KET)胰島素胰島素原血糖血壓
1.血糖
是診斷糖尿病的惟一標準.有明顯“三多一少"癥狀者,隻要一次異常血糖值即可診斷.無癥狀者診斷糖尿病需要兩次異常血糖值.可疑者需做75g葡萄糖耐量試驗.
2.尿糖
常為陽性.血糖濃度超過腎糖閾(160~180毫克/分升)時尿糖陽性.腎糖閾增高時即使血糖達到糖尿病診斷可呈陰性.因此,尿糖測定不作為診斷標準.
3.尿酮體
酮癥或酮癥酸中毒時尿酮體陽性.
4.糖基化血紅蛋白(HbA1c)
是葡萄糖與血紅蛋白非酶促反應結合的產物,反應不可逆,HbA1c水平穩定,可反映取血前2個月的平均血糖水平.是判斷血糖控制狀態最有價值的指標.
5.糖化血清蛋白
是血糖與血清白蛋白非酶促反應結合的產物,反映取血前1~3周的平均血糖水平.
6.血清胰島素和C肽水平
反映胰島β細胞的儲備功能.2型糖尿病早期或肥胖型血清胰島素正常或增高,隨著病情的發展,胰島功能逐漸減退,胰島素分泌能力下降.
7.血脂
糖尿病患者常見血脂異常,在血糖控制不良時尤為明顯.表現為甘油三酯、總膽固醇、低密度脂蛋白膽固醇水平升高.高密度脂蛋白膽固醇水平降低.
糖尿病预防
一級預防樹立正確的進食觀,采取合理的生活方式.糖尿病雖存在一定的遺傳因素,但關鍵是生活因素和環境因素.熱量過度攝入、營養過剩、肥胖、缺少運動是發病的重要原因.熱量攝入適當,低鹽、低糖、低脂、高纖維、維生素充足,是最佳的飲食配伍.
二級預防定期測量血糖,以盡早發現無癥狀性糖尿病.應該將血糖測定列入中老年常規的體檢項目,即使一次正常者,仍要定期測定.凡有糖尿病蛛絲馬跡可尋者,如有皮膚感覺異常、性功能減退、視力不佳、多尿、白內障等,更要及時去測定和仔細鑒別,以期盡早診斷,爭得早期治療的可貴時間.
三級預防糖尿病人很容易並發其他慢性病,患者多因並發癥而危及生命.因此,要對糖尿病慢性合並癥加強監測,做到早期發現,早期預防,而到瞭晚期,療效往往不佳.早期診斷和早期治療,常可預防並發癥的發生,使病人能長期過上接近正常人的生活.
糖尿病治疗
宣傳教育
由於約有半數以上的早期患者並無癥狀或癥狀輕微,常不能及時確診和得到防治,因而要大力開展糖尿病宣傳教育,讓已確診的患者瞭解糖尿病並逐漸熟悉飲食,運動,用藥和尿糖、血糖監測等基本措施的綜合治療原則,配合醫務人員提高控制質量,讓>50歲的對象,尤其是前述高危對象,每年做一次餐後2小時的血糖篩選檢查,使無癥狀的患者盡多盡早得到確診和防治.教育內容中尚需包括長期堅持飲食治療的重要意義,尿糖和血糖儀檢測方法,必須註意胰島素治療者,還應學會無菌註射法,低血糖反應及初步處理等.
飲食治療
適當節制飲食可減輕β細胞負擔,對於年長、體胖而無癥狀或少癥狀的輕型病例,尤其是血漿胰島素空腹時及餐後不低者,往往為治療本病的主要療法.對於重癥或幼年型(Ⅰ型)、或脆性型病者,除藥物治療外,更宜嚴格控制飲食.飲食中必須含有足夠營養料及適當的糖、蛋白質和脂肪的分配比例.
運動鍛煉
參加適當的文娛活動、體育運動和體力勞動,可促進糖的利用、減輕胰島負擔,為本病有效療法之一.除非病人有酮癥酸中毒、活動性肺結核、嚴重心血管病等並發癥,否則糖尿病患者不必過多休息.對Ⅱ型肥胖病人,尤宜鼓勵運動與適當體力勞動.但須避免過度疲勞和神經緊張的體育比賽,以免興奮交感神經及胰島α細胞等,引起糖原分解和糖異生,導致血糖升高.
經醫師鑒定,可以進行運動鍛煉的患者每周至少鍛煉5~6次,每次約半小時左右,鍛煉時合適的心率每分鐘約為170減去年齡的餘數.鍛煉後應有舒暢的感覺.
藥物治療
口服抗糖尿病藥物
近年來有迅速的發展,從原有磺酰脲類(sulfonylurea)及雙胍類(biguanide)外,已有第3類α-葡糖苷酶抑制劑(α-glucosidaseinhibitor)供臨床應用,第4類胰島素增敏劑(insulinsensitizer)不久也將引入國內.至於第5類胰升糖素抑制劑(insulinantagonistinhibitor)和第6類糖異生作用抑制劑(gluconeogenesisinhibitor)則尚在實驗和小量臨床試用階段,本節從略.
在上述抗糖尿病藥物中,磺酰脲類藥系降糖藥,可以引起低血糖反應,而雙胍類和α-葡糖苷酶抑制劑則不引起低血糖反應,被稱為抗高血糖藥物.
胰島素
根據來源和化學結構的不同,胰島素可分為動物胰島素、人胰島素和胰島素類似物.人胰島素如諾和靈系列,胰島素類似物如門冬胰島素、門冬胰島素30、地特胰島素註射液.
按作用時間的特點可分為:速效胰島素類似物、短效胰島素、中效胰島素、長效胰島素(包括長效胰島素類似物)和預混胰島素(預混胰島素類似物),常見速效胰島素類似物如門冬胰島素,長效胰島素類似物如地特胰島素.臨床試驗證明,胰島素類似物在模擬生理性胰島素分泌和減少低血糖發生的危險性方面優於人胰島素.
糖尿病饮食
宣傳教育
由於約有半數以上的早期患者並無癥狀或癥狀輕微,常不能及時確診和得到防治,因而要大力開展糖尿病宣傳教育,讓已確診的患者瞭解糖尿病並逐漸熟悉飲食,運動,用藥和尿糖、血糖監測等基本措施的綜合治療原則,配合醫務人員提高控制質量,讓>50歲的對象,尤其是前述高危對象,每年做一次餐後2小時的血糖篩選檢查,使無癥狀的患者盡多盡早得到確診和防治.教育內容中尚需包括長期堅持飲食治療的重要意義,尿糖和血糖儀檢測方法,必須註意胰島素治療者,還應學會無菌註射法,低血糖反應及初步處理等.
飲食治療
適當節制飲食可減輕β細胞負擔,對於年長、體胖而無癥狀或少癥狀的輕型病例,尤其是血漿胰島素空腹時及餐後不低者,往往為治療本病的主要療法.對於重癥或幼年型(Ⅰ型)、或脆性型病者,除藥物治療外,更宜嚴格控制飲食.飲食中必須含有足夠營養料及適當的糖、蛋白質和脂肪的分配比例.
運動鍛煉
參加適當的文娛活動、體育運動和體力勞動,可促進糖的利用、減輕胰島負擔,為本病有效療法之一.除非病人有酮癥酸中毒、活動性肺結核、嚴重心血管病等並發癥,否則糖尿病患者不必過多休息.對Ⅱ型肥胖病人,尤宜鼓勵運動與適當體力勞動.但須避免過度疲勞和神經緊張的體育比賽,以免興奮交感神經及胰島α細胞等,引起糖原分解和糖異生,導致血糖升高.
經醫師鑒定,可以進行運動鍛煉的患者每周至少鍛煉5~6次,每次約半小時左右,鍛煉時合適的心率每分鐘約為170減去年齡的餘數.鍛煉後應有舒暢的感覺.
藥物治療
口服抗糖尿病藥物
近年來有迅速的發展,從原有磺酰脲類(sulfonylurea)及雙胍類(biguanide)外,已有第3類α-葡糖苷酶抑制劑(α-glucosidaseinhibitor)供臨床應用,第4類胰島素增敏劑(insulinsensitizer)不久也將引入國內.至於第5類胰升糖素抑制劑(insulinantagonistinhibitor)和第6類糖異生作用抑制劑(gluconeogenesisinhibitor)則尚在實驗和小量臨床試用階段,本節從略.
在上述抗糖尿病藥物中,磺酰脲類藥系降糖藥,可以引起低血糖反應,而雙胍類和α-葡糖苷酶抑制劑則不引起低血糖反應,被稱為抗高血糖藥物.
胰島素
根據來源和化學結構的不同,胰島素可分為動物胰島素、人胰島素和胰島素類似物.人胰島素如諾和靈系列,胰島素類似物如門冬胰島素、門冬胰島素30、地特胰島素註射液.
按作用時間的特點可分為:速效胰島素類似物、短效胰島素、中效胰島素、長效胰島素(包括長效胰島素類似物)和預混胰島素(預混胰島素類似物),常見速效胰島素類似物如門冬胰島素,長效胰島素類似物如地特胰島素.臨床試驗證明,胰島素類似物在模擬生理性胰島素分泌和減少低血糖發生的危險性方面優於人胰島素.
糖尿病并发症
宣傳教育
由於約有半數以上的早期患者並無癥狀或癥狀輕微,常不能及時確診和得到防治,因而要大力開展糖尿病宣傳教育,讓已確診的患者瞭解糖尿病並逐漸熟悉飲食,運動,用藥和尿糖、血糖監測等基本措施的綜合治療原則,配合醫務人員提高控制質量,讓>50歲的對象,尤其是前述高危對象,每年做一次餐後2小時的血糖篩選檢查,使無癥狀的患者盡多盡早得到確診和防治.教育內容中尚需包括長期堅持飲食治療的重要意義,尿糖和血糖儀檢測方法,必須註意胰島素治療者,還應學會無菌註射法,低血糖反應及初步處理等.
飲食治療
適當節制飲食可減輕β細胞負擔,對於年長、體胖而無癥狀或少癥狀的輕型病例,尤其是血漿胰島素空腹時及餐後不低者,往往為治療本病的主要療法.對於重癥或幼年型(Ⅰ型)、或脆性型病者,除藥物治療外,更宜嚴格控制飲食.飲食中必須含有足夠營養料及適當的糖、蛋白質和脂肪的分配比例.
運動鍛煉
參加適當的文娛活動、體育運動和體力勞動,可促進糖的利用、減輕胰島負擔,為本病有效療法之一.除非病人有酮癥酸中毒、活動性肺結核、嚴重心血管病等並發癥,否則糖尿病患者不必過多休息.對Ⅱ型肥胖病人,尤宜鼓勵運動與適當體力勞動.但須避免過度疲勞和神經緊張的體育比賽,以免興奮交感神經及胰島α細胞等,引起糖原分解和糖異生,導致血糖升高.
經醫師鑒定,可以進行運動鍛煉的患者每周至少鍛煉5~6次,每次約半小時左右,鍛煉時合適的心率每分鐘約為170減去年齡的餘數.鍛煉後應有舒暢的感覺.
藥物治療
口服抗糖尿病藥物
近年來有迅速的發展,從原有磺酰脲類(sulfonylurea)及雙胍類(biguanide)外,已有第3類α-葡糖苷酶抑制劑(α-glucosidaseinhibitor)供臨床應用,第4類胰島素增敏劑(insulinsensitizer)不久也將引入國內.至於第5類胰升糖素抑制劑(insulinantagonistinhibitor)和第6類糖異生作用抑制劑(gluconeogenesisinhibitor)則尚在實驗和小量臨床試用階段,本節從略.
在上述抗糖尿病藥物中,磺酰脲類藥系降糖藥,可以引起低血糖反應,而雙胍類和α-葡糖苷酶抑制劑則不引起低血糖反應,被稱為抗高血糖藥物.
胰島素
根據來源和化學結構的不同,胰島素可分為動物胰島素、人胰島素和胰島素類似物.人胰島素如諾和靈系列,胰島素類似物如門冬胰島素、門冬胰島素30、地特胰島素註射液.
按作用時間的特點可分為:速效胰島素類似物、短效胰島素、中效胰島素、長效胰島素(包括長效胰島素類似物)和預混胰島素(預混胰島素類似物),常見速效胰島素類似物如門冬胰島素,長效胰島素類似物如地特胰島素.臨床試驗證明,胰島素類似物在模擬生理性胰島素分泌和減少低血糖發生的危險性方面優於人胰島素.
1/2 1 2 下一页 尾页