熱燒傷
熱燒傷百科
“燒傷"可由熱水,蒸氣、火焰、電流,激光、放射線、酸,堿、磷等種因子引起.通常所稱的或狹義的燒傷,是指單純由高溫所造成的熱燒傷,在臨床上常見.其他因子所致的燒傷則冠以病因稱之,如電燒傷、化學燒傷等.

熱燒傷
熱燒傷病因
病因:
“燒傷"可由熱水、蒸氣、火焰、電流、激光、放射線、酸、堿、磷等種因子引起.通常所稱的或狹義的燒傷,是指單純由高溫所造成的熱燒傷,在臨床上常見.其他因子所致的燒傷則冠以病因稱之,如電燒傷、化學燒傷等.熱燒傷是由熱水、蒸氣、火焰、電流等高溫所造成的.

熱燒傷
熱燒傷症状
熱燒傷的病理改變,取決於熱源溫度和受熱時間,此外,燒傷的發生和發展還與病人機體條件相關,例如:某些衰弱的病人用40~50℃的熱水袋時,不慎即可造成Ⅱ度燒傷,與組織對熱力的傳導良不有關,又如:小兒燒傷的全身反應,常比成人受相同面積(占體表%)和濃度的燒傷後嚴重.
病理改變,除瞭高溫直接造成的局部組織細胞損害,為機體的各種反應所致,燒傷後機體反應可能釋出:①應激性激素,由於疼痛刺激,血容量降低等,兒茶酚胺,皮質激素,抗利尿激素,血管加壓素,醛固酮等釋出增加;②炎癥介質,由於傷處組織細胞受損或加以沾染細菌,緩激肽,補體碎片(C3a,C5a等),組胺,色胺等釋出;③花生四烯酸由於磷脂酶等作用,變為前列腺素(PG),血栓質(TX)和白三烯(LT);④各種其他因子,如血小板活性因子(PAF),白介素(IL),腫瘤壞死因子(TNF)等,以上多種生物活性物質可引起燒傷的局部炎癥和全身反應,如用糖皮質激素,消炎痛等藥物,可減輕機體反應,但隻可適當使用,否則反可增加並發癥.
為瞭正確處理熱燒傷,首先要判斷燒傷的面積和深度,還要密切觀察創面變化和全身狀態,應警覺並發癥的發生.
一.燒傷的面積和深度
如上所述,這兩個條件與病情輕重密切相關.
1.面積的估計以燒傷區占體表面積%表示,研究者曾提出幾種估計方法,國內現有中國新九分法和手掌法,後者用小面積燒傷.
新九分法是將人體各部分別定為右幹個9%,主要適用於成人;對兒童因頭部較大而下肢較少,應稍加修改,具體方法見表一;並可繪制成圖附於病歷以標明.
2.濃度的識別按熱力損傷組織的層次,燒傷分為1°,淺Ⅱ°,深Ⅱ°和Ⅲ°.
Ⅰ°燒傷:僅傷及表皮,局部呈現紅腫,故又稱紅斑性燒傷;有疼痛和燒灼痛,皮溫稍增高,3~5日可好轉痊愈,脫屑而不留瘢痕.
Ⅱ°燒傷:深達真皮,局部出現水泡,故又稱水泡性燒傷,①精選Ⅱ°者僅傷及真皮淺層,一部分生發層健存,因滲出較多,水泡較飽滿,破裂後創面滲液明顯;創底腫脹發紅;有劇痛和感覺過敏;皮溫增高,若無感染等並發癥,約2周可愈,愈後不留瘢痕,短期內可有色素沉著,皮膚功能良好,②深Ⅱ°者傷及真皮深層,尚殘留皮膚附件,因變南的表層組織稍厚,水泡較小或較扁薄,感覺稍遲鈍,皮溫也可稍低,去表皮後創面呈淺紅或紅白相間,或可見網狀栓塞血管;表面滲液少,但底部腫脹明顯,若無感染等並發癥,3~4周可愈,因修復過程中間有部分肉芽組織,故留有瘢痕,但基本保存瞭皮膚功能.
二.燒傷嚴重性分度
為瞭設計治療方案,特別是處理成批傷員時,籌組人力,物質條件,需要區別燒傷嚴重程度的分類,我國常用下列分度法:
輕度燒傷:Ⅱ°燒傷面積9%以下.
中度燒傷:Ⅱ°燒傷面積10%~29%;或Ⅲ°燒傷面積不足10%.
重度燒傷:總面積30%~49%;或Ⅲ°燒傷面積10%~19%;或Ⅱ°,Ⅲ°燒傷面積雖不達上述百分比,但已發生休克等並發癥,呼吸道燒傷或有較重的復合傷.
特重燒傷:總面積50%以上;或Ⅲ°燒傷20%以上;或已有嚴重並發癥.
另外,臨床上還常稱呼小,中和大面積燒傷,以示其損傷輕重,但區分標準尚久明確,故病歷記載仍應明確面積和濃度.
三.局部病變
熱力作用於皮膚和粘膜後,不同層次的細胞因蛋白質變性和酶失活等發生變質,壞死,而後脫落或成痂,強熱力則可使皮膚,甚至其深部組織炭化.
燒傷區及其鄰近組織的毛細血管,可發生充血,滲出,血栓形成等變化,滲出是血管通透性增高的結果,滲出液為血漿成分(蛋白濃度稍低),可形成表皮真皮間的水泡和其他組織的水腫.
四.全身反應
面積較小,較淺表的熱燒傷,除疼痛刺激外,對全身影響不明顯,面積較大,較深的熱燒傷,則可引起下述的全身性變化.
1.血容量減少傷後24~48小時內,毛細血管通透性增高,血漿成分丟失到組織間(第三間隙),水泡內或體表外(水泡破裂後),故血容量減少,嚴重燒傷後,除損傷處滲出處,其他部位因受體液炎癥介質的作用也可有血管通透性增高,故血容量更加減少,除瞭滲出,燒傷區因失去皮膚功能而蒸發水分加速,加重瞭脫水.
機體在血容量減少時,通過神經內分泌系統調節,降低腎的泌尿以保留體液,並產生口渴感,毛細血管的滲出經高峰期後可減少至停止,組織間滲出液可逐漸吸收,然而,如果血容量減少超過機體代償能力,則可造成休克.
2.能量不足和氮負平衡傷後機體能量消耗增加,分解代謝加速,出現氮負平衡.
3.紅細胞丟失較重的燒傷可使紅細胞計數減少,其原因可能是血管內凝血,紅細胞沉積,紅細胞形態改變後易破壞或被網狀內皮系統吞噬,故可出現紅蛋白尿和貧血.
4.免疫功能降低傷後低蛋白血癥,氧自由基增多,某些因子(如PGI2,IL-6,TNF等)釋出,均可使免疫力降低;加以中性粒細胞的趨化,吞噬和殺滅作用也削弱,所以燒傷容易並發感染.
五.全身性反應和並發癥
中度以上燒傷的嚴重性實際包含其全身反應和並發癥,並發癥甚至可使輕度燒傷病人發生危險,預防或減輕並發癥,則可促使燒傷病人順利或轉好治愈,為此,必須重視燒傷的全身性反應和並發癥的早期表現.
低血容量的表現,主要有口渴,唇幹,尿少,脈率增快,血壓偏低,紅細胞比積增高等,如發生休克,可有煩躁不安或表情淡漠,反應遲鈍,出冷汗或肢端涼濕,脈搏細弱或觸不清,血壓明顯降低或測不到,尿量甚少或導尿始能觀測尿量,中心靜脈壓降低等.
燒傷容易並發感染,創面上的化膿易發現,壞死組織,焦痂下的感染和全身性感染,則可能被忽視,此時病人體溫明顯上升,白細胞及其中性百分率明顯增多;但重病人的體溫反可降低,白細胞可不增多或減少,應取創面分泌物和血液,作細菌培養和藥敏試驗.
還要根據燒傷嚴重程序,監測腎,肺等重要器官功能,例如:對腎功能改變,除瞭計算每小時尿量,還要化驗尿常規(含比重),測定血/尿肌酐,血/尿鈉等,對肺部改變,除瞭呼吸系統的理學檢查,需要時攝X線胸片和血氣分析等檢查,總之,要及時發現和診斷燒傷的各種並發癥,以便及時采取治療措施.
熱燒傷
熱燒傷检查
燒傷也可以通過總體表面積占比(TBSA)來進行區分,然後再根據深度進行劃分.一度燒傷(隻有紅斑,無水皰)並不包含在內.通常使用的方法稱為九分法,可以幫助醫生迅速地判斷病人受損傷的體表面積.更精確的方法是通過倫德-佈勞德表來區分成人和兒童身體的不同比例.一個人手(手掌和手指)的大小差不多占體表總面積的1%.實際的平均表面積應該是0.8%,所以使用1%可能會略微高估燒傷面積.10%的兒童燒傷案例和15%的成人燒傷案例因為血容量減少休克可能會有潛在的生命危險,需要盡快輸液並在燒傷科監護.
(1)九分法(成人):頭頸9%(1個9%),雙上肢18%(2個9%),軀幹(含會陰1%)27%(3個9%),雙下肢(含臀部)為46%(5個9%+1%),共為11X9%+1%=100%.
(2)九分法(小兒):小兒頭大四肢小,隨年齡而不同,計算如下:頭頸部體表面積(%)=9%+(12-年齡)%,雙下肢體表面積(%)=46%-(12-年齡).
熱燒傷预防
預防燒傷後器官並發證的基本方法,是及時糾正低血容量、迅速逆轉休克、以及預防或減輕感染.同時又要根據具體病情,著重維護某些器官的功能.例如:出現尿少、血紅蛋白或尿管型等,應考慮血容量不足、溶血或其他腎損害因子等,采取增加灌註、利尿、使尿鹼化、停用損害腎的抗生素(如慶大黴素、多粘菌素)等措施.出現肺部感染、肺不張等,應積極吸痰和祛痰、選用抗菌藥物、設法改善換氣功能和給氧等.
熱燒傷治疗
一.治療原則
1.保護燒傷區,防止和盡量清除外源性沾染.
2.預防和治療低血容量或休克.
3.治療局部和全身的感染.
4.用非手術和手術的方法促使創面早日愈合,並盡量減少瘢痕所造成的功能障礙和畸形.
5.預防和治療多系統器官衰竭.
對於輕度燒傷的治療,主要是處理創面和防止局部感染,並可使用少量鎮靜藥和飲料.
對於中度以上燒傷,因其餘全身反應較大和並發癥較多見,需要局部治療和全身治療並重.在傷後24~48小時內要著重防治低血容量性休克.對於創面,除瞭防治感染以外,要盡力使之早日愈合、對Ⅲ度者尤應如此.如能達到這兩點要求,則中度以上燒傷也能較順利地治愈.
二.現場急救
正確施行現場急救,為後繼的治療奠定良好基礎.反之,不合理或草率的急救處理,會耽誤治療和妨礙愈合.
1.保護受傷部位①迅速脫離熱源.如鄰近有涼水,可先沖淋或浸浴以降低局部溫度.②避免再損傷局部.傷處的衣褲襪之類應剪開取下,不可剝脫.轉運時,傷處向上以免受壓.③減少沾染,用清潔的被單、衣服等覆蓋創面或簡單包紮.
2.鎮靜止痛①安慰和鼓勵受傷者,使其情緒穩定、勿驚恐、勿煩躁.②酌情使用安定、哌替啶(杜冷丁)等.因重傷者可能已有休克,用藥須經靜脈,但又須註意避免抑制呼吸中樞.③手足燒傷的劇痛,常可用冷浸法減輕.
3.呼吸道護理火焰燒傷後呼吸道受煙霧、熱力等損害,須十分重視呼吸道通暢,要及時切開氣管(勿等待呼吸困難表現明顯),給予氧氣.已昏迷的燒傷者也須註意保持呼吸道通暢.
此外,註意有無復合傷,對大出血、開放性氣胸;骨折等應先施行相應的急救處理.
三.創面處理
Ⅰ°燒傷創面一般隻需保持清潔和防避再損傷,面積較大者可用冷濕敷或市售燒傷油膏以緩解疼痛.Ⅱ°以上燒傷創面需用下述處理方法.
(一)創面初期處理
指入院後當即處理,又稱燒傷清創術,目的是盡量清除創面沾染.但已並發休克者須先抗休克治療.使休克好轉後方可施行.
修剪毛發和過長的指(趾)甲.擦洗創面周圍的健康皮膚.以滅菌鹽水或消毒液(如新潔爾滅、洗必泰、杜滅芬等)沖洗創面,輕輕拭去表面的沾附物,已破的水泡表皮也予清除,直至創面清潔.清創除瞭小面積燒傷可在處置室內施行,一般均應在手術室內施行.為瞭緩解疼痛,先註射鎮痛鎮靜劑.
(二)新鮮創面用藥
主要為瞭防治感染,促使創面消炎趨向愈合.應根據燒傷的濃度和面積選擇藥物.
1.小面積的Ⅱ°燒傷、水泡完整者,可在表現塗以碘伏或洗必泰等;然後吸出泡內液體,加以包紮.
2.較大面積的Ⅱ°燒傷、水泡完整,或小面積的水泡已破者,剪去水泡表皮;然後外用“濕潤燒傷膏"(中西藥合制)或其他燒傷膏(含制菌藥和皮質醇),或用其他制攻的中西藥藥液(可以單層石蠟油紗佈或藥液紗佈使藥物粘附於創面).創面暴露或包紮.
3.Ⅲ°燒傷表面也可先塗以碘伏,準備去痂處理.
註意:創面不宜用龍膽紫、紅汞或中藥粉末,以免妨礙創面觀察、也不宜輕易用抗生素類,因為容易引起細菌耐藥.
(三)創面包紮或暴露
創面清潔和用藥後可以包紮或暴露.包紮敷料可以保護創面、防止外源性沾染、吸收一部分滲液和輔助藥物粘附於創面.但包紮後不便觀察創面變化、阻礙體表散熱、並不能防止內源性沾染,包紮過緊可影響局部血運.暴露創面可以隨時觀察創面變化,便於施佈藥物和處理創痂.但可能有外源性沾染或受到擦傷.
所以這兩種方法應根據具體情況選擇.
1.肢體的創面多用包紮法,尤其在手部和足部,指與趾應分開包紮.軀體的小面積創面也可用包紮法,先將一層油紗佈或幾層藥液紗佈鋪蓋創面,再加厚2~3cm的吸收性棉墊或制式敷料,然後自遠而近以繃帶包紮(盡可能露出肢端),均勻加壓(但勿過緊).包紮後,應經常檢視敷料松緊、有無浸透、有無臭味、肢端循環等,註意有無高熱、白細胞明顯增多、傷處疼痛加劇等感染征象.敷料松脫時應再包紮,過緊者稍予放松.敷料浸透者須更換幹敷料,如無明顯感染,其內層可不必更換.如已發生感染,則需充分引流.淺Ⅱ°燒傷創面包紮後,若無不良情況,可保持10~14日首次更換敷料.深Ⅱ°或Ⅲ°的創面包紮後,3~4日應更換敷料,以觀察其變化,或需作痂皮、焦痂處理.溫度高的環境內不適用大面積的包紮.
2.頭面、頸部和會陰的創面宜用暴露法.大面積創面也應用暴露法.所用的床單、治療巾、罩佈等皆需經過滅菌處理,病室空間應盡量少菌,保持一定的溫度和濕度.在滲出期,創面上可用藥物(制菌、收斂),定時以棉球吸去過多的分泌物,以減少細菌繁殖,避免形成厚痂.創面盡可能不受壓或減少受壓,為此要定時翻身或用氣墊床等.在痂皮或焦痂形成前、後,都要註意其深部有無感染化膿,除瞭觀察體溫、白細胞等變化,必要時可用粗針穿刺或稍剪開痂殼觀察.
3.全身多處燒傷可用包紮和暴露相結合的方法.
(四)去痂
深度燒傷的創面自然愈合的過程緩慢、甚或不能自愈.在創面未愈期間,不但病人痛苦、體質消耗,而且感染可擴展或發生其他並發癥.這類創面自然愈合後形成瘢痕或瘢痕增生癥(瘢痕疙瘩),可造成畸形和功能障礙.為此,應積極處理,使創面早日愈合.原則上,深度燒傷宜用暴露療效,在48~72小時內開始手術切痂和植皮.面積愈大,愈應采取積極措施,盡可能及早去除痂殼,植皮覆蓋創面.
1.手術切痂和削痂:切痂主要用於Ⅲ°燒傷,平面應達深筋膜(顏面和手背處應稍淺).若深部組織已失活,一並切除.創面徹底止血後,盡可能立即植皮.削痂主要用於深Ⅱ°燒傷,削去壞死組織,使成新鮮或基本新鮮的創面,然後植皮.在手、關節等部位的深Ⅱ°燒傷,為瞭早日恢復功能,也可用切痂法.此類手術出血較多,在肢體上可用止血帶以減少出血,術前應準備足夠的輸血.切痂和削痂均要辨明壞死組織層次,否則影響植皮成功等.
2.脫痂:先保持痂皮表面幹燥,盡可能預防痂下感染.等痂下組織自溶、痂殼與基底分離時(約2周以後),剪去痂殼.創面為肉芽組織,並常有程度不等的感染.用藥液濕敷、浸洗等方法,控制感染和使肉芽組織生長良好.創面肉芽無膿性物、色澤新鮮、無水腫、觸之滲出鮮血,即可植皮.此法是逐步去痂,稱為蠶蝕脫痂法.為瞭減輕感染和加速痂皮分離,可在創面施用藥物如抗生素、蛋白酶或中藥制劑等,但尚未取得成熟的經驗.脫痂法較切痂、削痂法簡便,但難免感染和延長治療時間,故不宜作為首選的去痂方法.
(五)植皮
目的是使創面早日愈合,從而可減少燒傷的並發癥,利於功能恢復.所用的自體皮為中厚或薄層,制成大張網狀,小片郵票狀或粒狀;導體皮取自新錢屍體(非傳染、感染性疾病、惡性腫瘤等致死者),新鮮使用或深低溫保存待用;異種皮多取自小豬.自體皮移植成活後,其周緣上皮可生長.異體皮和異種皮在創面上移植成活後終將溶解,故適用於自體皮片不足時,用自體、異體皮相間移植法,在異體皮溶解過程中,自體皮生長伸展覆蓋創面.歷來,自體皮常取自大腿和腹部;現在治療大面積燒傷時選用頭皮,頭皮真皮層較厚且血循環良好,可供重復取薄皮而不致影響本身功能.
大面積燒傷創面植皮所需的皮源常不足.故國內外學者均致力於人工皮研制.原材料為矽膠、膠原等,如我國的人工皮41型、T41型、南京Ⅱ號等,對切痂後創面起保護作用.另一新技術是取自體皮作培養,增容後用以代替先期移植的異體皮.
(六)感染創面的處理
感染不僅侵蝕組織阻礙創面愈合,而且可導致膿毒血癥和其他並發癥,必須認真處理以消除致病菌、促進組織新生.
創面膿性分泌物,選用濕敷、半暴露法(薄層藥液紗佈覆蓋)或浸浴法等去除,勿使形成膿痂.要使感染創面生長新鮮的肉芽組織(有一定的防衛作用),以利植皮或自行愈合.
創面用藥:①一般的化膿菌(金黃色葡萄球菌、白色葡萄球菌、大腸桿菌等)感染,可用呋喃西林、新潔爾滅、洗必泰、優鎖兒等,或黃連、虎杖、四季青、大黃等,制成藥液紗佈濕敷或浸洗.②綠膿桿菌感染時,創面有綠色膿液、肉芽組織和創緣上皮受侵蝕、壞死組織增多等改變,應作細菌學檢查.可用乙酸、苯氧乙醇、磺胺滅膿、磺胺嘧啶銀等濕敷或霜劑塗佈.③真菌感染(白色念珠菌、狀菌、毛黴菌等)發生於使用廣譜抗生素、腎上腺皮質激素等的重癥病人,創面較灰暗、有黴斑或顆粒、肉芽水腫蒼白、敷料民也可有黴斑,作真菌檢查可確定.創面選用大蒜液、碘甘油、制黴菌素、三苯甲咪唑(clotrimazol)等;同時須停用廣譜抗生素和激素.
較大的創面感染基本控制後,肉芽組織生長良好,應及時植皮促使創面愈合.
四.全身治療
中度以上燒傷引起明顯的全身反應,早期即可發生休克等.因此必須在傷後重視全身治療,已有休克等危象者更應在處理創面前先著手治療.
(一)防治低血容量性休克
主要方法是根據Ⅱ°、Ⅲ°燒傷面積,補液以維持有效血循環量.
1.早期補液的量和種類
國內、外研究者對燒傷補液療法設計瞭各種方案(公式)、表二列出國內常用的方案.按此方案,一體重60kg燒傷Ⅱ°面積30%的病人,每一24小時內補液量應為[60×30×1.5(額外丟失)]+2000(基礎需水量)=4700(ml),其中晶體液1800ml、膠體液900ml和葡萄糖液2000ml.第二個24小時應補晶體液900ml、膠體液450ml和葡萄糖液2000ml(共3350ml).晶體液首選平衡鹽液,因可避免高氯血癥和糾正部分酸中毒;其次選用等滲鹽水等.膠體液首選血漿,以補充滲出丟失的血漿蛋白;但血漿不易得,可用右旋糖酐、羥乙基淀粉等暫時代替;全血因含紅細胞,在燒傷後血濃縮時不相宜,但濃度燒傷損害多量紅細胞時則適用.
2.補液方法
由於燒傷後8小時內滲出迅速使血容量減少,故第一個24小時補液量的1/2應前8小時內補入體內,以後16小時內補入其餘1/2量.就擴充血容量而論,靜脈補液比較口服補液確實有效.尤其對面積較大或(和)血壓降低者,需快速靜脈輸液.要建議有效的周圍或中心靜脈通路(穿刺、置管或切開).對原有心、肺疾病者,又須防避過快輸液所引起的心力衰竭、肺水腫等.輸液種類開始選晶體液,利於改善微循環;輸入一定量(並非全部估計量)晶體液後,繼以一定量的膠體液和5%葡萄糖;然後重復這種順序.5%葡萄糖不應過多或將估計量全部連續輸註,否則會明顯加重水腫.Ⅲ°燒傷面積超過10%或休克較深者,應加輸碳酸氫鈉以糾正酸中毒、鹼化尿液.口服飲料(每dl含氯化鈉0.3g、碳酸氫鈉0.15g、或加少量糖、香料等),可以引起補液作用,但要防避引起急性胃擴張.
以上為傷後48小時的補液方法.第3日起靜脈補液可減少或僅用口服補液,以維持體液平衡.
因為燒傷病人的傷情和機體條件有差別,補液的效應也不同,所以必須密切觀察具體情況,方能調節好補液方法.反映血容量不足的表現有:①口渴.②每小時尿量不足30ml(成人),比重高.③脈搏加快和血壓偏低(或脈壓減少).④肢體淺靜脈和甲下毛細血管不易充盈.⑤煩躁不安.⑥中心靜脈壓偏低.較重的、尤其是並發休克的燒傷病人,需留置導尿管和中心靜脈導管以便監測.此外,還需化驗血紅蛋白和紅細胞比積、血pH和CO2結合力等.存在血容量不足表現時輸液應較快,待表現好轉時輸液應減慢,直至能口服飲料維持.有時快速輸液使血容量一時間過大(中心靜脈壓偏高),宜用利尿劑以減少心臟負荷.
(二)全身性感染的防治
燒傷後的全身性感染,少數在早期可能與休克合並發生(稱暴發性膿毒血癥),後果極嚴重;其餘是至組織水腫液回收階段(多在傷後48~72小時)較易發生;發焦痂分離或廣泛切痂時,又容易發生.實際是在創面未愈時細菌均有可能侵入血流.特別在機體抵抗力降低的情況下,如深度燒傷范圍大,白細胞和免疫功能降低,膿毒血癥容易發生.表現有:①體溫超過39℃或低於36.5℃.②創面萎陷,肉芽色暗無光澤,壞死組織增多,創緣炎癥反應突然退縮,新上皮自溶等.③創面或健康皮膚處出現知斑點.④白細胞計數過高或過低.⑤煩躁不安、反應淡漠等嗜睡等神志失常.⑥休克征象.⑦呼吸窘迫急促、腹脹等.
1.防治感染必須從認真處理創面著手.否則,單純依賴註射抗生素難以有效.
2.選用抗生素
①傷後早期宜用大劑量青黴素G註射,可合用棒酸或青黴烷砜(β內酰酶抑制劑),對金黃色葡萄球菌和常見的混合感染有效.②創面明顯感染時常有為革蘭陽性菌和陰性菌的混合感染,可選用氮芐青黴素、甲硝唑、紅黴素、林可黴素、頭飽噻吩、頭孢唑林等.③有綠膿桿菌感染時可選用羥芐青黴素、磺芐青黴素、頭孢磺啶、多粘菌素B等.選擇抗生素註射註意病人的肝、腎等功能狀態,以防大劑量用藥產生更多的副作用.
清熱解毒中藥多有抗菌效能,此類註射制劑如四季青、三棵針、“熱毒清"等也可選用.
3.免疫增強療法
①傷後及時註射破傷風抗毒血清.②對綠膿桿菌感染可用免疫球蛋白或免疫血漿、聯合綠膿相幹菌素疫苗或聯合疫苗(含金黃色葡萄球菌).③新鮮血漿可增強一般的免疫功能.其他經生物學工程技術制造的免疫劑正在研究試用.
(三)營養治療
燒傷後機制消耗增加,與受累面積、濃度、感染等的程度相一致.而營養不足可延遲創面愈合、降低免疫力、肌無力等,所以需要補充,已受到普遍重視.支持營養可經胃腸道和靜脈,盡可能用胃腸營養法,因為接近生理而並發癥較少.
因靜息能量消耗明顯增加,需要補充的總能量可達10500~1680kJ(2500~4000kcal),應分別以碳水化合物、蛋白質和脂肪提供能量的50%、20%和30%.其中碳水化合物和脂肪應逐漸增量,開始時稍低於需要量,以防形成血糖過高(導致昏迷)和血脂肪酸過多.氨基酸合劑中宜增加精氨酸、谷氨酸胺和支鏈氨基酸.營養支持應延續到創面愈合以後一段時間.
五.護理
是燒傷治療中不可忽視的組成部分,精心護理能促使燒傷較順利治愈,減少並發癥和後遺癥,對中度以下燒傷者尤其重要.接治病人起就應重視心理治療,消除其疑慮和恐懼,樹立信心和配合治療.要保持病床、用具和病室清潔.嚴格實施消毒滅菌工作和燒傷病室管理常規.根據具體病情制定護理計劃,要有重點.例如:對面部燒傷者,應重視眼的護理、上呼吸道護理、口腔衛生和飲食等;對四肢關節和手的燒傷,應用夾板、繃帶保持適當的位置角度,以利後期功能恢復.註意病人體重變化,對體重迅速降低者要實施胃腸要素營養或靜脈高(全)營養.密切觀察創面和全身變化(如體溫、生命體征、液體出量和入量等),並詳細記錄作為調整治療的依據.
六.器官並發癥的防治
預防燒傷後器官並發癥的基本方法,是及時糾正低血容量、迅速逆轉休克、以及預防或減輕感染.同時又要根據具體病情,著重維護某些器官的功能.例如:出現尿少、血紅蛋白或尿管型等,應考慮血容量不足、溶血或其他腎損害因子等,采取增加灌註、利尿、使尿鹼化、停用損害腎的抗生素(如慶大黴素、多粘菌素)等措施.出現肺部感染、肺不張等,應積極吸痰和祛痰、選用抗菌藥物、設法改善換氣功能和給氧等.
熱燒傷饮食
熱燒傷飲食(以下資料僅供參考,詳細情況詢問醫生)
1、能量
因存在超高代謝,燒傷患者的能量需要量顯著增高.
2、蛋白質
燒傷患者不僅要供給足夠能量,還必須供給充足的蛋白,以糾正嚴重的負氮平衡.
3、微量元素
治療中隨著蛋白質的合成增加,鉀需要量也相應增加,氮和鉀必須同時補充,以促進氮有效作用.其他元素如鋅、鎂、磷、鐵、銅、鈣等,均應充足補給.
4、維生素
燒傷後胃腸功能較弱,可以適當吃些容易消化的新鮮蔬菜水果等容易消化的食物.
熱燒傷并发症
1.休克:早期多為低血容量性休克,繼而並發感染時,可發生膿毒性休克,特重的燒傷因強烈的損傷刺激,可立即並發休克.
2.膿毒癥:燒傷使皮膚對細菌的屏障作用發生缺陷;較重的病人還有白細胞功能和免疫功能的減弱,故容易發生感染,致病菌為皮膚的常存菌(如金黃色葡萄球菌等)或外源性沾染的細菌(如綠膿桿菌等),化膿性感染可出現在創面上和焦痂下,感染還可能發展成為膿毒血癥,膿毒性休克,此外,在使用廣譜抗生素後,尤其在全身衰弱的病人,可繼發真菌感染.
3.肺部感染和急性呼吸衰竭:肺部感染可能有多種原因,如呼吸道粘膜燒傷,肺水腫,肺不張,膿毒癥等,還可能發生成人呼吸窘迫綜合征或肺梗塞,導致急性呼吸衰竭.
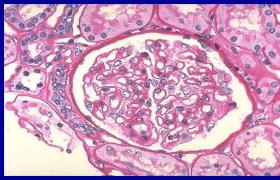
4.急性腎功能衰竭:並發休克前後有腎缺血,嚴重時腎小囊和腎小管發生變質;加以血紅蛋白,肌紅蛋白,感染毒素等均可損害腎,故可導致急性腎功能衰竭.
5.應激性潰瘍和胃擴張:燒傷後發生十二指腸粘膜的糜爛,潰瘍,出血等,稱為Curling潰瘍,可能與胃腸道曾經缺血,再灌流後氫離子逆流損害粘膜有關,胃擴張常為早期胃蠕動減弱時病人口渴飲多量水所致.
6.其他心肌功能降低,搏出量可減少:與燒傷後產生心肌抑制因子,感染毒素或心肌缺氧等相關,腦水腫或肝壞死也與缺氧,感染毒等相關,值得註意,燒傷的病死常為多系統器官衰竭所致.
1/2 1 2 下一页 尾页